-
Medical journals
- Career
Výsledky Národního programu screeningu karcinomu prsu v České republice
Authors: M. Skovajsová 1; O. Májek 2,3; J. Daneš 4; H. Bartoňková 5; O. Ngo 2; L. Dušek 2
Authors‘ workplace: Breast Unit Prague, Mamma centrum Háje, Praha 1; Institut bio statistiky a analýz, LF a PřF MU, Brno 2; Ústav zdravotnických informací a statistiky ČR, Praha 3; Radiodia gnostická klinika 1. LF UK a VFN v Praze 4; Oddělení radiologie, Masarykův onkologický ústav, Brno 5
Published in: Klin Onkol 2014; 27(Supplementum 2): 69-78
doi: https://doi.org/10.14735/amko20142S69Overview
Úvod:
Screening karcinomu prsu prostřednictvím mamografie je fungující nástroj ke snižování úmrtnosti na toto onemocnění. V ČR probíhá od roku 2002 organizovaný Národní program screeningu karcinomu prsu.Materiál a metody:
Monitoring programu je založen na datech Národního onkologického registru ČR, Registru Národního programu screeningu karcinomu prsu a na datech Národního referenčního centra (NRC). Uvedené datové zdroje umožňují hodnocení časných indikátorů kvality dle mezinárodních standardů, stejně jako monitoring zátěže populace zhoubnými nádory. Data NRC umožňují doložit vysokou validitu dostupných dat a mapování neorganizované mamografie (tzv. šedého screeningu).Výsledky:
Do poloviny 90. let 20. století docházelo k setrvalému mírnému nárůstu incidence i mortality zhoubných nádorů prsu, v posledních 15 letech incidence roste výrazněji. Mortalita naopak v tomto období přestala růst a v novém tisíciletí pozvolna klesá. Ve srovnání s první polovinou 90. let 20. století, kdy podíl nádorů diagnostikovaných v I. stadiu dosahoval necelých 20 %, došlo k výraznému nárůstu časné diagnostiky, když v roce 2011 bylo v I. stadiu diagnostikováno více než 40 % nádorů prsu. Pokrytí mamografickým screeningem aktuálně dosahuje hodnoty 50 %, tato hodnota se ustálila v letech 2007 – 2008 a dále bohužel výrazněji neroste.Závěr:
V průběhu posledních dekád se v ČR podařilo zásadně snížit zátěž populace karcinomem prsu – přes nárůst incidence dochází k poklesu úmrtnosti, na čemž má významnou zásluhu časnější záchyt prostřednictvím screeningového programu. Další zvýšení účinnosti programu je podmíněno navýšením pokrytí populace screeningem, k čemuž by mělo přispět adresné zvaní žen k vyšetření, které bylo zahájeno začátkem roku 2014.Klíčová slova:
nádory prsu – plošný screening – mamografie – ukazatele kvality zdravotní péčeÚvod
Zhoubnému onemocnění prsu stejně jako většině dalších nádorových onemocnění neumíme předcházet. Nádory prsu jsou však zobrazitelné již v časných stadiích u žen bez klinických příznaků onemocnění, což je optimistické zjištění v jinak neradostné realitě jejich vysoké a stále rostoucí incidence. Je to výzva, na níž byly postaveny celonárodní programy screeningu karcinomu prsu v různých zemích, kde přinesly dobré výsledky [1].
Snahy o detekci karcinomu prsu ve fázi minimálního lokálního onemocnění bez postižení regionálních mízních uzlin se objevily již v polovině 20. století. Prokazatelně úspěšný první organizovaný mamografický screening byl proveden podle Health Insurance Plan of Greater New York jako randomizovaná studie (HIP trial) a potvrdil, že je skutečně reálné vyhledávat bezpříznaková stadia karcinomu prsu [2]. American Cancer Society a National Cancer Institute navázaly projektem s názvem Breast Cancer Detection Demonstration Project (BCDDP). Mezi lety 1973 a 1980 bylo v pravidelných intervalech vyšetřováno více než 280 000 žen v 29 mamografických centrech [3]. Projekt prokázal zlepšení dlouhodobého přežití žen s časným karcinomem prsu diagnostikovaných v této studii ve srovnání se ženami, které byly léčeny pro hmatný nádor prsu. Průlomové výsledky projektu HIP a studie BCDDP se staly spolu s dalšími randomizovanými studiemi, zejm. těmi švédskými [4], důkazem významu screeningu bezpříznakových žen pro snižování mortality na karcinom prsní žlázy.
Preventivní mamografie byla a je ověřenou metodou snižování úmrtnosti na karcinom prsu, a to i přes možnost falešné negativity, která u mamografie souvisí s typem žlázy. Mamografické vyšetření prsní žlázy je prioritní metodou výběru u žen nad 40 let věku bez ohledu na to, zda jde o vyšetření preventivní u žen bez klinických příznaků, nebo diagnostické, kdy pacientka přichází s některým z klinických projevů zhoubného onemocnění prsní žlázy. Přínos pravidelného mamografického vyšetření prsů žen vychází ze skutečnosti, že většina nádorů prsu je zobrazitelná v preklinické fázi. Takzvané mamografické okénko neboli období, kdy je již nádor zobrazitelný, nastává přibližně o 2 – 3 roky dříve než klinicky hmatné stadium [5]. Proto se mamografický screening žen bez klinických příznaků provádí ve dvouletém intervalu.
V ČR se o zavedení screeningového programu začalo uvažovat v 90. letech 20. století. Kromě pozitivních zpráv o probíhajících screeningových programech v jiných zemích byly dalším významným impulzem mamografie bezpříznakových žen, které byly prováděny na žádost gynekologů v souvislosti s užíváním hormonální substituční léčby. Tento neoficiální, neorganizovaný nebo tzv. šedý screening se promítl do stoupající křivky incidence přibližně od poloviny 90. let 20. století. S diagnostikou nádorů u bezpříznakových žen se logicky začal proporcionálně zvyšovat záchyt minimálních invazivních karcinomů a karcinomů in situ. O budoucí organizované prevenci nádorů prsu v ČR a její konkrétní podobě se začalo jednat na podzim roku 2000 v obnovené Komisi pro screening nádorů prsu Ministerstva zdravotnictví ČR (MZ ČR). K významnému posunu došlo, když 7. 1. 2002 ustanovili nejzkušenější radiologové ‑ mamodiagnostici z celé ČR Komisi odborníků pro mamární diagnostiku (KOMD), která se stala odborným garantem screeningu a legislativním partnerem Komise MZ ČR. Odborníci sdružení v KOMD se začali pravidelně scházet a diskutovat o podmínkách fungování budoucích center, o tvorbě preventivní sítě a o kontrole kvality budoucího screeningu. Dne 9. 9. 2002 byl mamografický screening nádorů prsů schválen v Komisi pro včasný záchyt nádorů prsu MZ ČR jako celonárodní program. Program byl od začátku určen ženám ve věku 45 – 69 let, které podstupují screeningovou mamografii ve dvouletém intervalu. Od roku 2010 byla zrušena horní věková hranice pro vstup do programu.
Cílem tohoto sdělení je prezentovat aktuální výsledky mamografického screeningu v ČR dle Národního onkologického registru ČR (NOR) a zejm. Registru screeningu karcinomu prsu, který tento program již více než 10 let průběžně monitoruje.
Materiál a metody
Registrace novotvarů je v ČR legislativně zakotvena a je povinná. V dnešní době je NOR nedílnou součástí komplexní onkologické péče a jako celoplošný registr s reprezentativním pokrytím 100 % české populace obsahuje za období 1977 – 2011 téměř 2 mil. záznamů. Tedy již od roku 1977 má ČR k dispozici evidenci jednotlivých osob s diagnostikovaným novotvarem na základě rodného čísla včetně následného sledování každého pacienta prostřednictvím kontrolního hlášení [6,7].
Screeningový program v ČR má legislativní podklad ve vyhlášce MZ ČR č. 101/ 2002 Sb., známé pod názvem Sazebník výkonů, ve vyhlášce MZ ČR č. 3/ 2010 Sb., o stanovení obsahu a časového rozmezí preventivních prohlídek, vyhlášce 307/ 2002 Sb., o radiační ochraně, a ve Věstníku MZ ČR, částka 04/ 2010 – Doporučený standard pro poskytování screeningu karcinomu prsu a provádění diagnostické mamografie v ČR. Správná praxe při provádění mamografického screeningu v ČR vychází z evropských doporučení pro zajištění kvality screeningu karcinomu prsu – European Guidelines [8]. V souladu s těmito doporučeními byl také již od počátku mamografický screening v ČR provázen sběrem údajů o screeningových mamografiích, o následné diagnostice (zejm. ultrasonografie, doplňující mamografie, bioptická vyšetření) a o konečné diagnóze do Registru Národního programu screeningu karcinomu prsu (dále jen Registr) [9]. Sběr dat je uložen jako povinný pro všechna akreditovaná centra, nejnovější verze datových standardů je upravena právě Věstníkem MZ ČR 04/ 2010.
Protože screeningové testy i následná vyšetření jsou v ČR hrazena z veřejného zdravotního pojištění, je vhodným řešením použít pro doplnění systému informační podpory i data o zdravotních výkonech. Z tohoto důvodu byl odbornými lékařskými společnostmi předložen návrh na projekt sběru takových dat přímo od plátců zdravotní péče. Klíčovou úlohu při agregaci těchto cenných dat hraje Národní referenční centrum (NRC). Tyto údaje hrají důležitou roli při validaci Registru a umožňují rovněž mapování šedého mamografického screeningu v ČR.
Údaje NOR o zátěži populace zhoubným nádorem prsu jsou hodnoceny standardními metodami popisné nádorové epidemiologie [10], je uplatněna analýza trendů incidence a mortality, vývoj zastoupení klinických stadií, hodnocení relativního populačního přežití [11]. Pro průběžné hodnocení kvality se uplatňují zejm. epidemiologické indikátory kvality programu screeningu karcinomu prsu specifikované v European Guidelines [8] adaptované pro podmínky českého národního programu [12].
Výsledky
Vývoj incidence a mortality zhoubných nádorů prsu pro celou českou populaci se dá sledovat z dat NOR již od roku 1977 (obr. 1). Do poloviny 90. let 20. století je průběh křivek rovnoběžný, poté incidence prudce vzrůstá. Mortalita naopak v tomto období růst přestala a v novém tisíciletí pozvolna klesá (trend za období 2001 – 2011 v incidenci +22,9 %, v mortalitě – 9,0 %, tab. 1). Do poloviny 90. let 20. století se podíl stadia I kategorií karcinomu prsu pohyboval pod 20 %. K časnému záchytu karcinomu docházelo spíše náhodně. Je třeba si uvědomit, že relativní hodnota 20% podílu ze všech nových případů znamenala v absolutních hodnotách výrazně nižší absolutní čísla než v současné době (srovnání 489 nových onemocnění karcinomem prsu stadia I v roce 1990 vs 2 871 onemocnění v roce 2011). Podíl I. stadia dosáhl v roce 2011 více než 40 % (obr. 2). Je nasnadě, že klíčovou roli při rozvoji časného záchytu hraje právě screeningový program – v roce 2011 již bylo ve screeningu zachyceno 40 % všech invazivních onemocnění nádory prsu v české populaci, přibližně tři čtvrtiny nádorů ve screeningu jsou detekovány v I. stadiu (obr. 3).
Image 1. Časové trendy incidence a mortality ZN prsu. 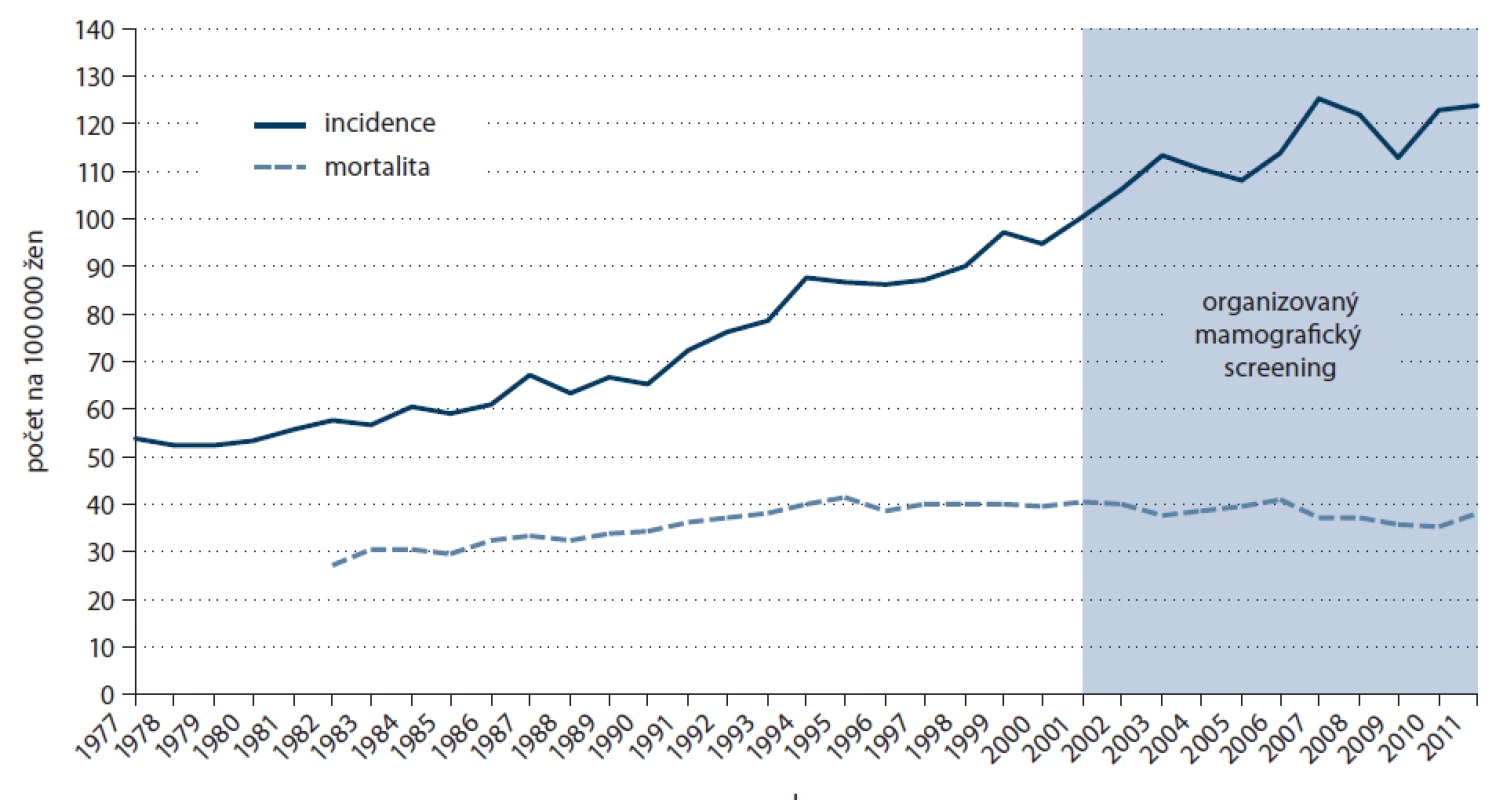
Table 1. Epidemiologické charakteristiky ZN prsu u žen v ČR. 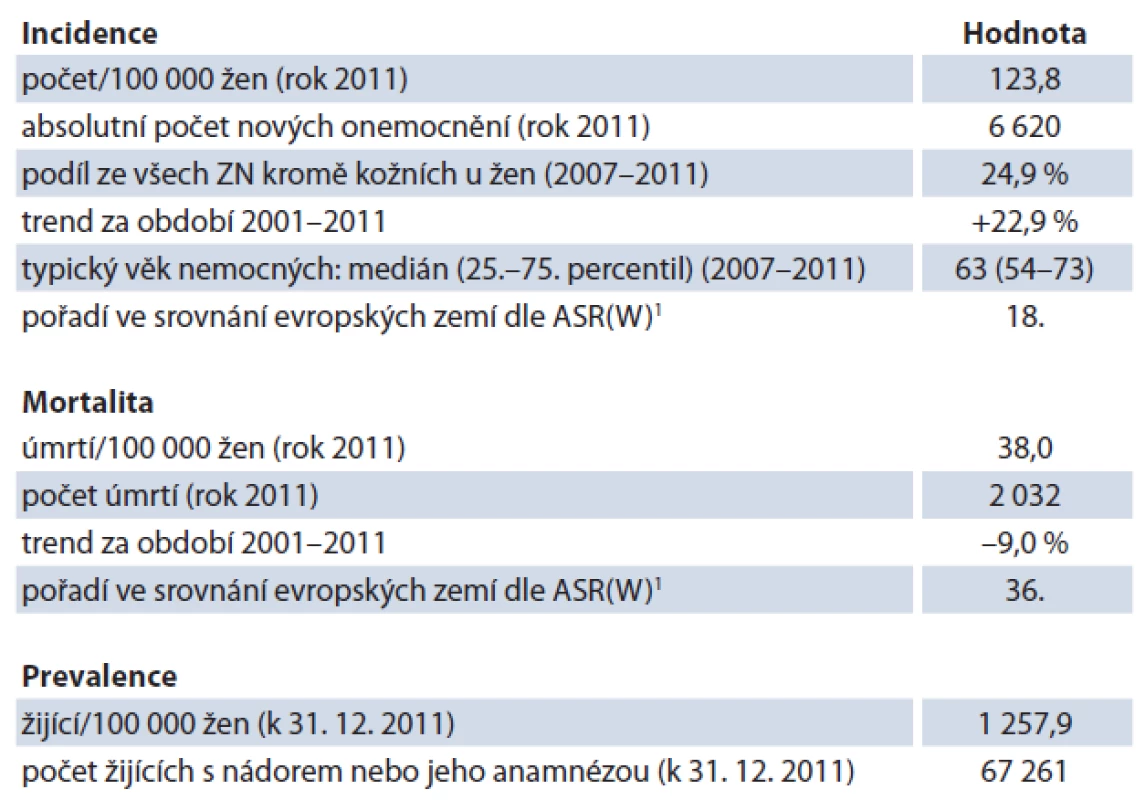
1 studie GLOBOCAN 2012, počet na 100 000 žen, věkově standardizováno na světový věkový standard Zdroj: Národní onkologický registr ČR. Image 2. Časový vývoj zastoupení klinických stadií ZN prsu v české populaci. 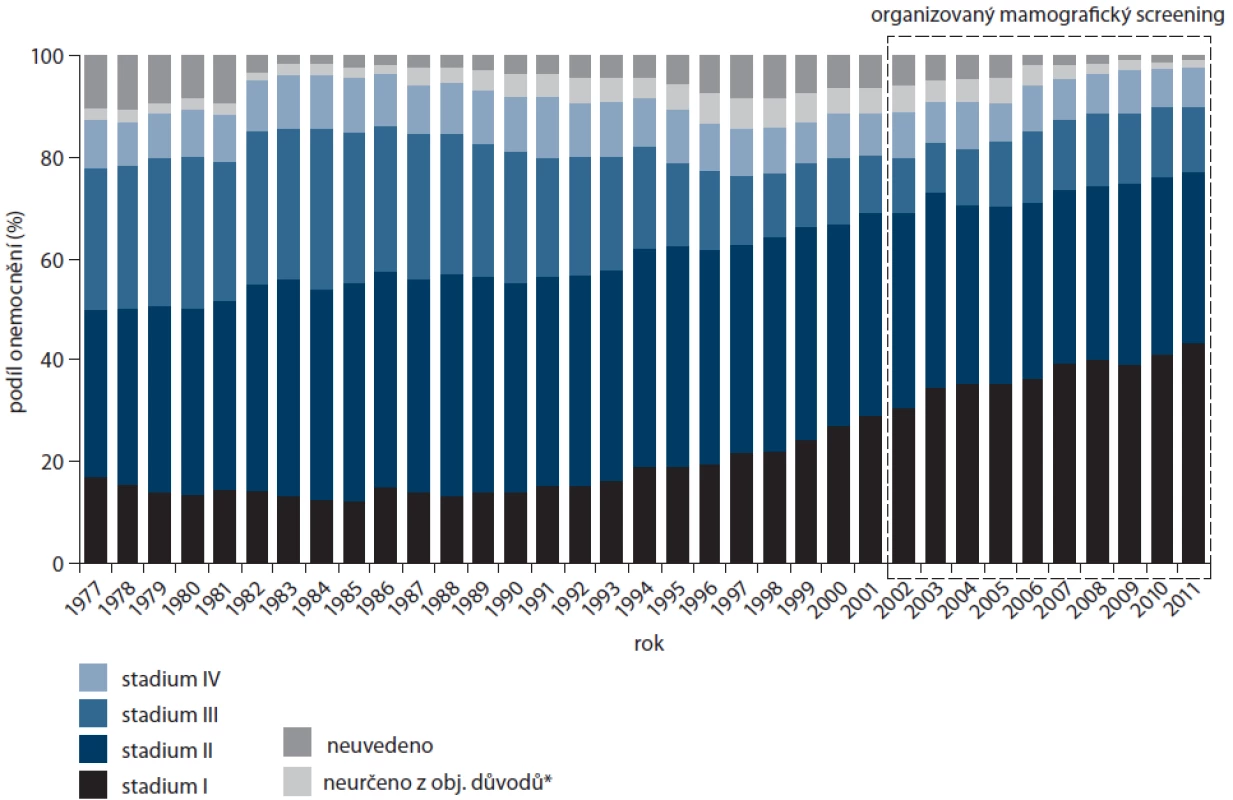
*nálezy DCO nebo při pitvě, velmi časná úmrtí pacienta, nemocní neléčeni pro kontraindikace onkologické léčby, odmítnutí léčby pacientem Zdroj: Národní onkologický registr ČR. Image 3. Srovnání populačního zastoupení klinických stadií ZN prsu (jen invazivní) v různých obdobích (vlevo) a zastoupení klinických stadií u ZN detekovaných ve screeningu (vpravo). 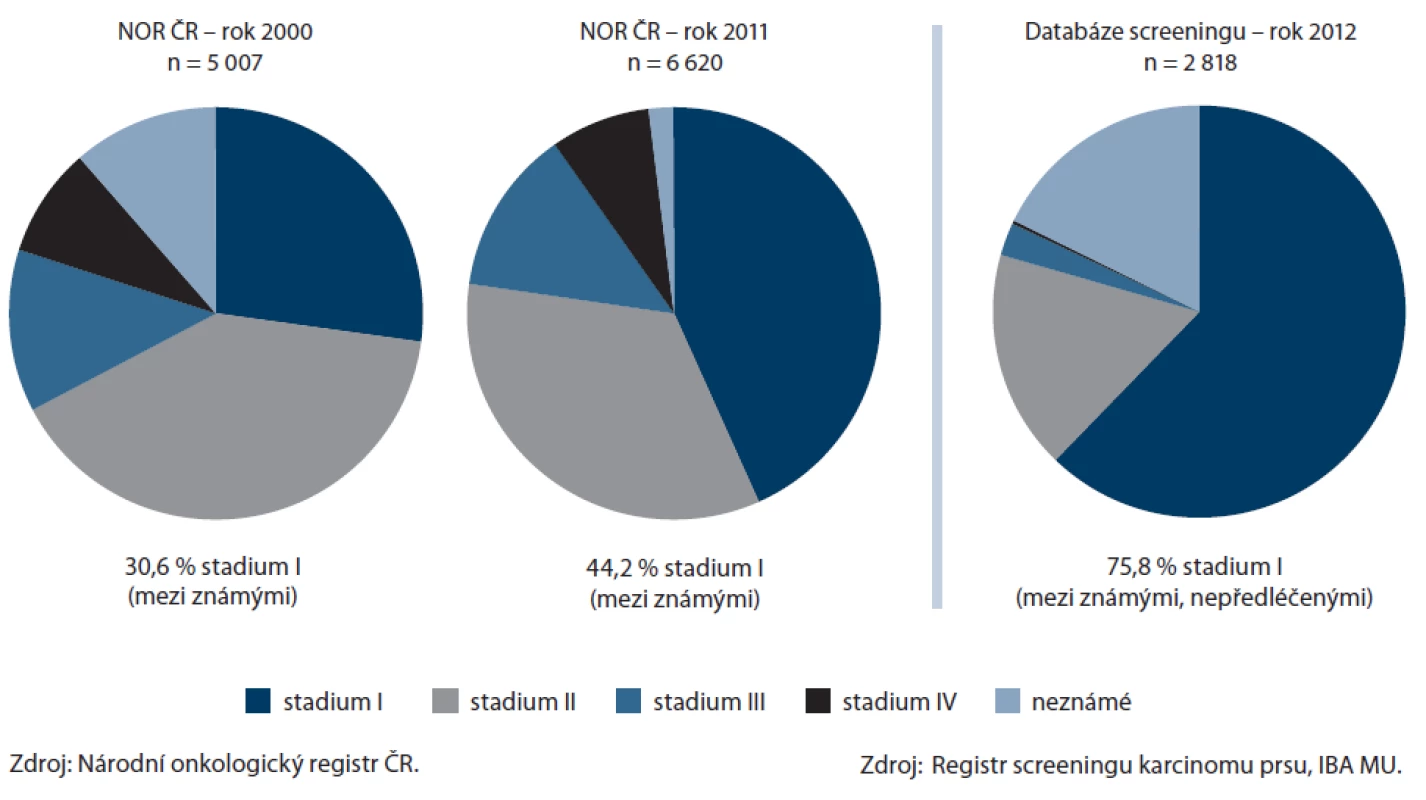
V celé populaci postupně roste zastoupení nejčasnějšího stadia rakoviny prsu. V programu mamografického screeningu bylo v roce 2010 zachyceno 40 % všech nádorů. V samotném screeningovém programu je v prvním stadiu nalezeno 70 % onemocnění. Počet žen vyšetřovaných ve screeningovém programu stále roste (tab. 2). V letech 2007 – 2008 došlo ke skokovému navýšení vlivem zvacího programu Vše-obecné zdravotní pojišťovny (VZP). Tato navýšená návštěvnost se udržela. K dalšímu nárůstu došlo v roce 2010, kdy byla odstraněna horní věková hranice pro screeningové vyšetření. Absolutní počty nových případů zachycených ve screeningu narůstají, 70% podíl zachycených časných stadií (součet carcinoma in situ a invazivních stadií kategorie T1) se v čase nemění. Je potěšitelné, že stále narůstají počty žen, které se do screeningu vrací. V posledních letech se stabilizují počty žen, které přicházejí do screeningu poprvé. Stabilizace poměru prvních a dalších návštěv svědčí o tom, že pokud žena do screeningového programu vstoupí, obvykle se do něj vrací, chápe jeho přínos.
Table 2. Časový vývoj počtu vyšetřených žen a zachycených ZN v programu screeningu karcinomu prsu. 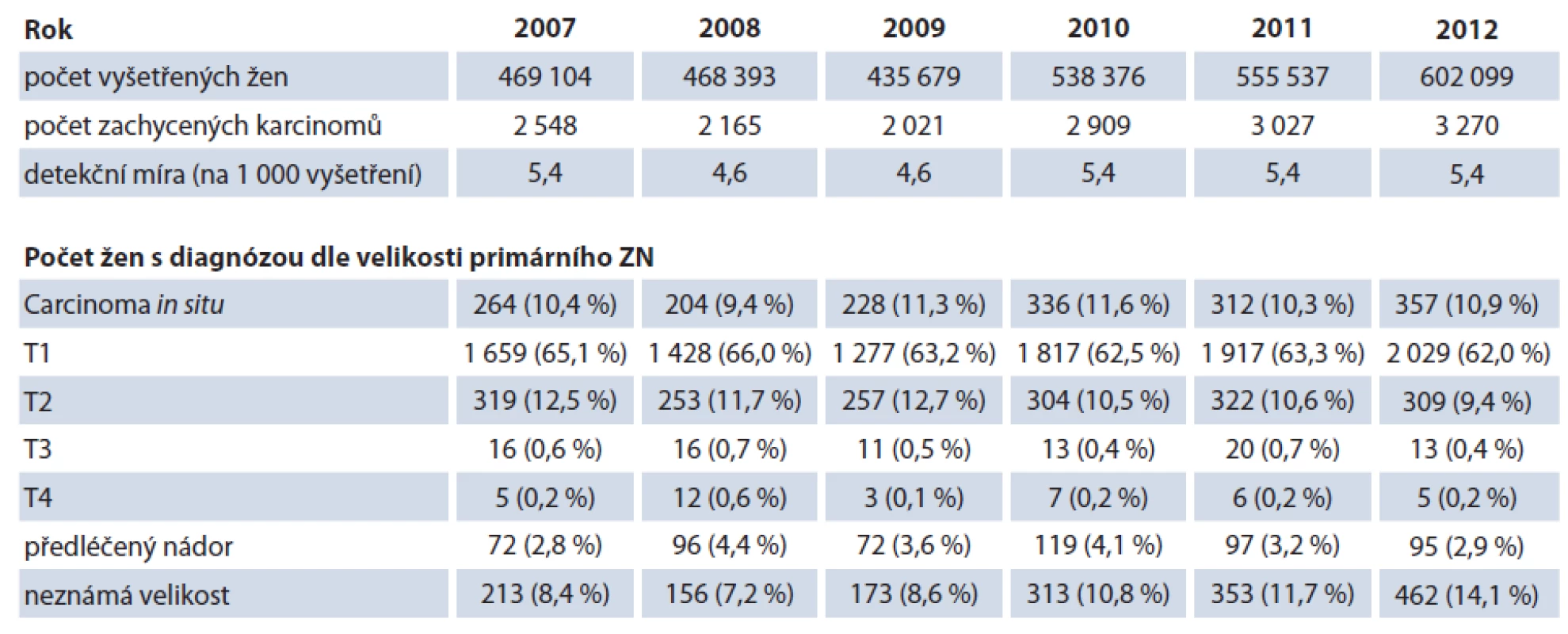
Zdroj: Registr screeningu karcinomu prsu, IBA MU. V roce 2008 poprvé pokrytí cílové populace mamografickým screeningem dosáhlo 50 % (obr. 4). Od té doby k jejímu dalšímu výraznému zvýšení nedošlo. S nejvyšší návštěvností se trvale setkáváme u žen po 45. roce, s vyšším věkem pokrytí screeningem mírně klesá (obr. 5). Pokrytí nejstarších žen se zvyšuje až v posledních letech v souvislosti s nabídkou bezplatného vyšetření ženám nad 69 let. Je poučné sledovat procentuální pokrytí jednotlivých krajů ČR.Některé kraje si tradičně udržují vysokou účast žen ve screeningu, zejm. Vysočina a Jihomoravský kraj (obr. 6), nově je mezi nejlépe pokrytými regiony i Zlínský kraj.
Image 4. Vývoj pokrytí cílové populace (ženy, 45–69 let) screeningem karcinomu prsu v ČR. 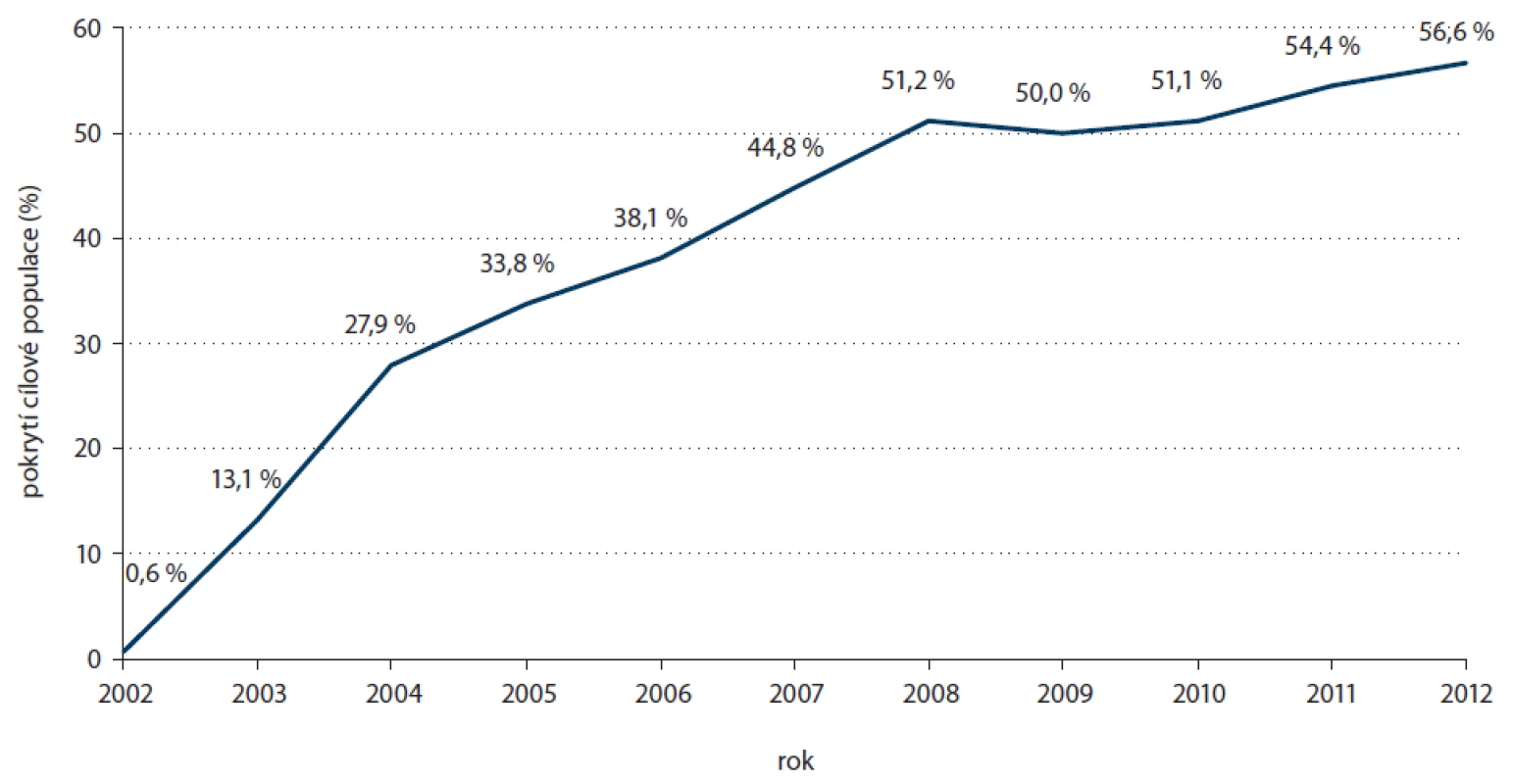
Zdroj: Registr screeningu karcinomu prsu, IBA MU. Image 5. Vývoj pokrytí screeningem karcinomu prsu v ČR u žen dle věkových skupin (věková skupina 45+ let, celková cílová populace v roce 2012 – 2 462 550). 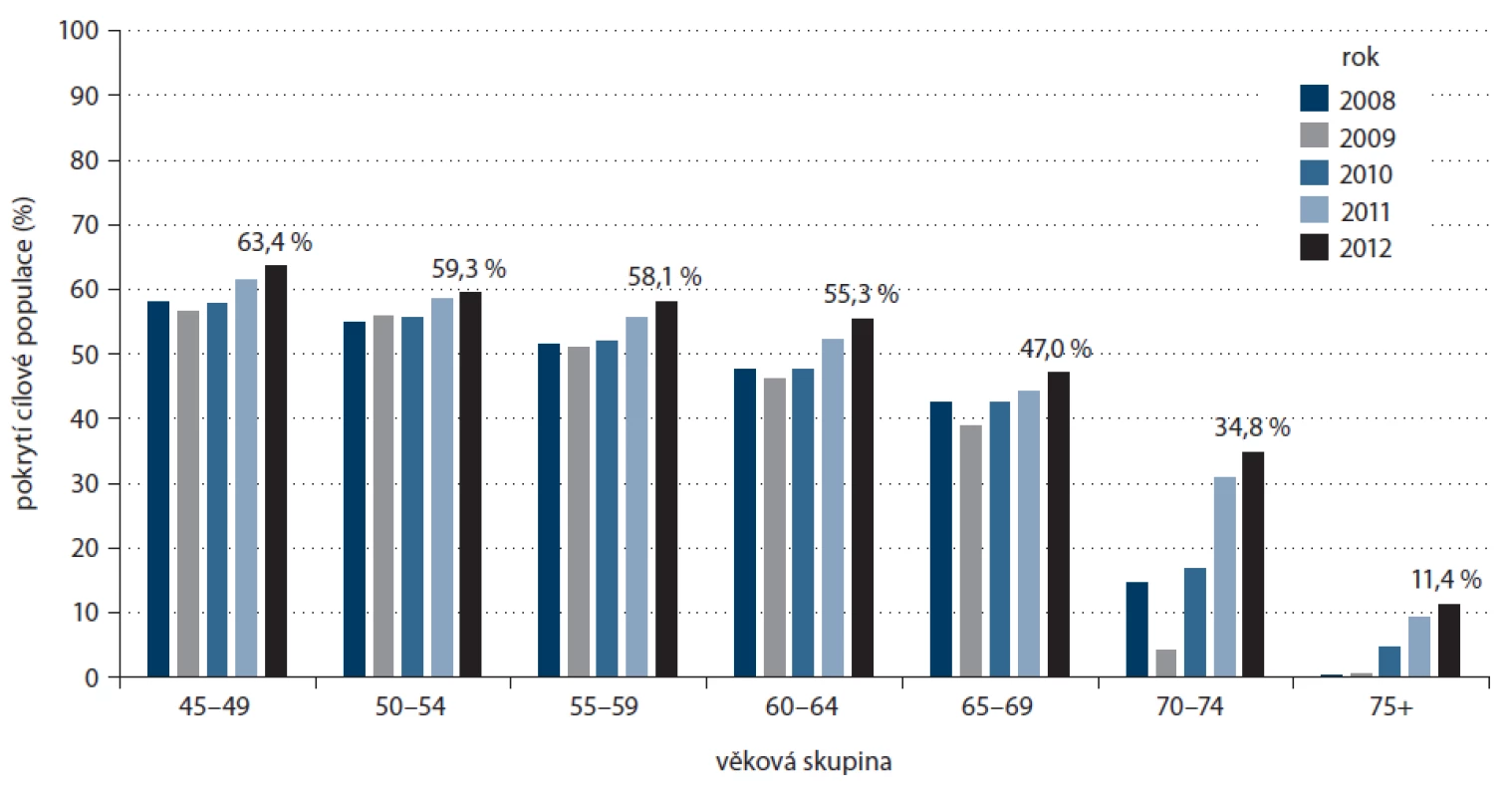
Zdroj: Registr screeningu karcinomu prsu, IBA MU. Image 6. Vývoj pokrytí cílové populace (ženy, 45–69 let) screeningem karcinomu prsu v ČR dle krajů. 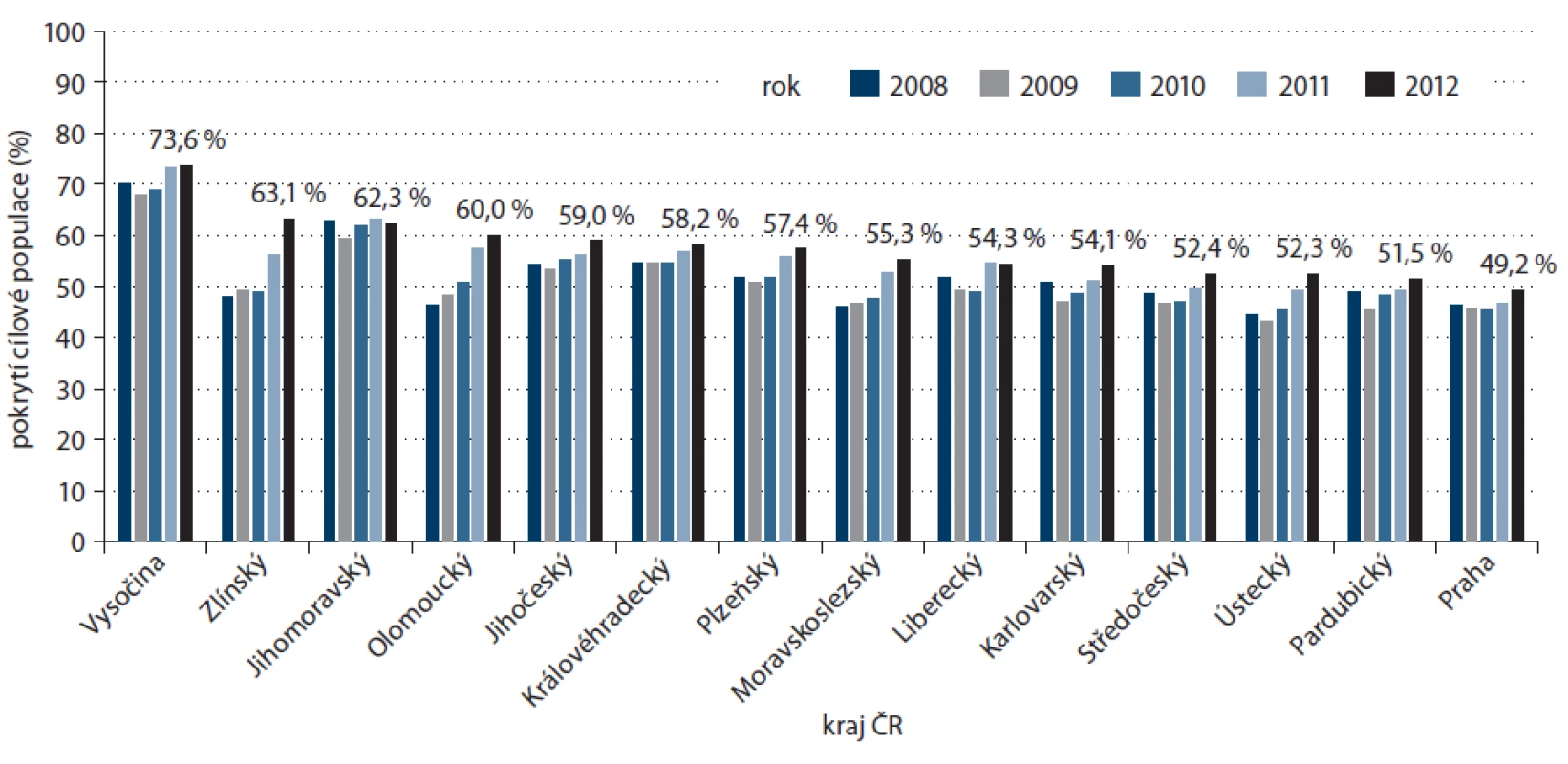
Zdroj: Registr screeningu karcinomu prsu, IBA MU. V souladu s mezinárodními doporučeními jsou v programu mamografického screeningu sledovány indikátory kvality na úrovni center i celého programu. V tomto sdělení ukážeme aktuální hodnoty klíčových indikátorů vztahujících se k přesnosti screeningové mamografie – podíl doplňujících vyšetření (further assessment rate) a detekční míru (detection rate).
Podíl doplňujících vyšetření je významně ovlivněn věkem ženy a pořadím screeningového vyšetření – ženy poprvé navštěvující screeningovou mamografii podstoupily doplňující vyšetření (většinou doplňující ultrasonografii) v 19,2 %, ženy navštěvující screening v dalších kolech pouze v 7,7 % (obr. 7). S rostoucím věkem potřeba doplňujících vyšetření výrazně klesá.
Image 7. Podíl screeningových mamografi í s doplňujícím vyšetřením dle věku (věková skupina 45+) a pořadí vyšetření, rok 2012. 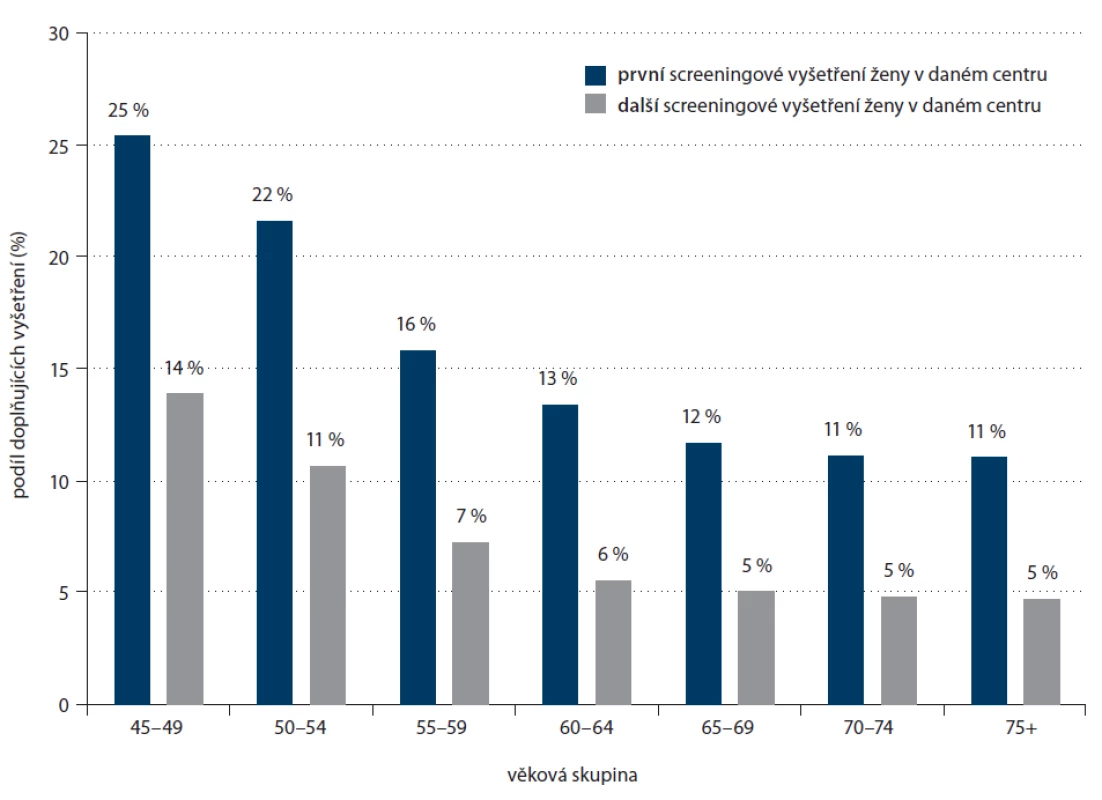
Zdroj: Registr screeningu karcinomu prsu, IBA MU. Ženy, které přicházejí do screeningu poprvé, představují nevyšetřenou populaci. Detekční míra neboli počet zachycených případů na 1 000 vyšetřených žen bez příznaků onemocnění je tak v této skupině znatelně vyšší než u žen, které se do screeningu pravidelně vracejí (7,9 vs 4,7 karcinomů na 1 000 žen). S věkem detekční míra výrazně roste. S příchodem seniorek se počty karcinomů zachycených v prvním kole screeningu v jejich věkové skupině významně zvyšují (detekční míra u žen nad 75 let je 24,0 karcinomů na 1 000 vyšetřených žen, obr. 8).
Image 8. Detekční míra screeningové mamografi e dle věku (věková skupina 45+) a pořadí vyšetření, rok 2012. 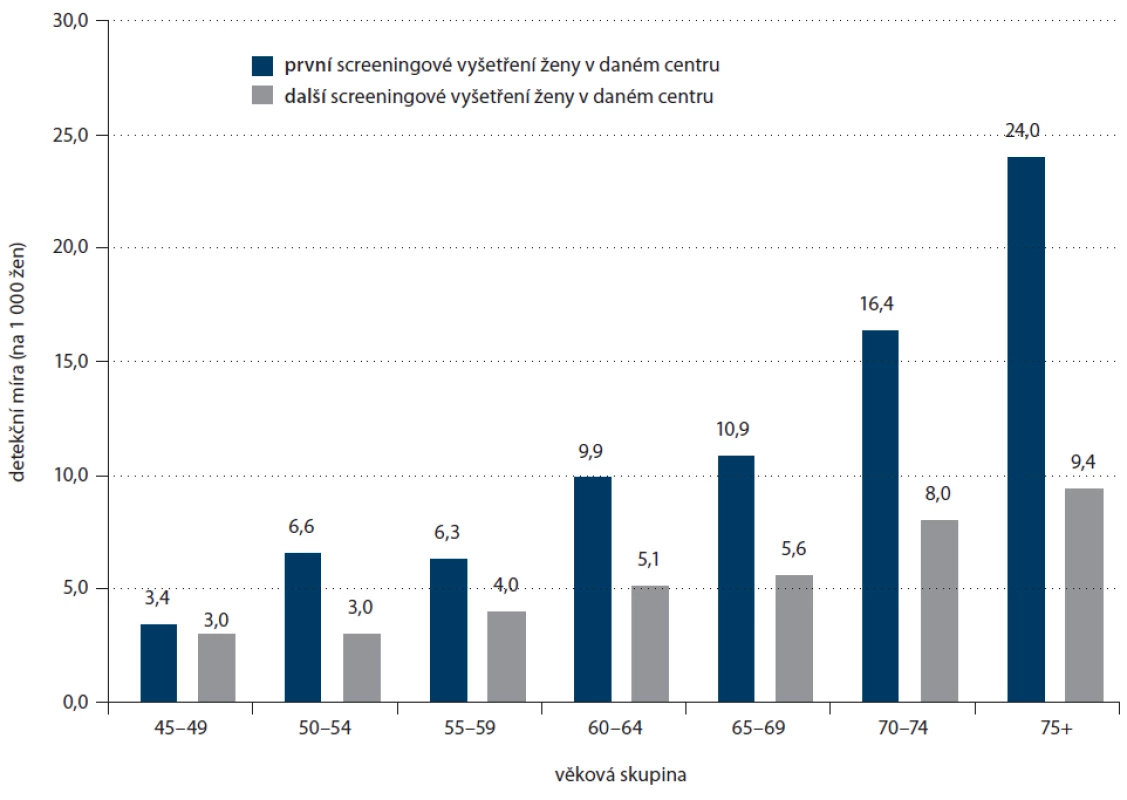
Zdroj: Registr screeningu karcinomu prsu, IBA MU. Diskuze
Pozorované trendy v epidemiologii zhoubného nádoru prsu v ČR jsou úzce spjaty s nabídkou preventivní péče. Náhlý vzestup incidence od poloviny 90. let 20. století odpovídá vedle dlouhodobých epidemiologických trendů (kohortový efekt) i náhlému nárůstu screeningových mamografií u bezpříznakových žen, ke kterému došlo především díky častějším indikacím hormonální substituční léčby v gynekologických ordinacích a požadavkům gynekologů na preventivní mamografii před nasazením léčby. Toto období se dá nazvat obdobím počátku neorganizovaného screeningu. Křivka mortality se v polovině 90. let 20. století zastavila v růstu, což lze vnímat jako přímý důsledek nárůstu časně diagnostikovaných případů a dostupnosti účinnější onkologické terapie. Incidence se pak dále zvyšuje tak, jak postupně narůstá neorganizovaný screening. Další nárůst incidence, ve kterém podíl biologického navýšení počtů nových případů lze vnímat jako minoritní, se váže do období organizovaného screeningu (od roku 2003). Průběh křivky incidence jednoznačně odpovídá návštěvnosti žen ve screeningu, resp. počtu žen, které do pravidelného screeningu vstoupily. Při zvýšené návštěvnosti se zvyšuje i počet karcinomů zachycených v prvním kole screeningu. S narůstající incidencí od poloviny 90. let 20. století dochází rovněž k nárůstu zastoupení časných stadií. Zvyšuje se erudice radiologů, kteří se ve stále větším počtu případů setkávají s pozitivními mamografickými nálezy u žen bez klinických známek zhoubného onemocnění prsu, stoupá kvalita mamografických přístrojů.
Deset let screeningu v ČR vyústilo v dichotomii diagnostické struktury, a tím i péče o nemocné s karcinomem prsu, neboť v ČR se za 10 let screeningového programu de facto etablovaly dvě subpopulace žen. První, která screening pravidelně navštěvuje a je typická vysokým podílem časných stadií a kurability a nízkým nárůstem nových případů, pochází z mladých žen vstupujících do screeningového programu po 45. roce. Druhá subpopulace pak screening nenavštěvuje, přichází až se symptomatickými hmatnými nálezy, jako tomu bývalo před desítkami let. Zde je podíl časných stadií nízký, časté jsou pokročilé případy, léčba je zde výrazně nákladnější a výsledky podstatně horší. Tyto skupiny jsou v současné době prakticky stejně početné, změnit ve prospěch žen navštěvujících screening je může pouze další aktivní osvěta, včetně adresného zvaní. Pokud k aktivní osvětě a systematickému zvaní v potřebné míře nedojde, zafixují se tyto dvě skupiny na dlouhou dobu a budeme pak svědky výrazného a trvalého narušení ekvity v péči o nemocné s karcinomem prsu.
Nejdůležitější jev, který je možno na vývoji obou epidemiologických křivek sledovat, je jejich nůžkovité rozvírání. Potvrzuje, že i přes narůstající incidenci karcinomu prsu v ČR se významně zlepšilo přežití nemocných žen, což lze dokumentovat i nezávislou analýzou přežití [13,14]. Období šedého a významněji pak i organizovaného screeningu přineslo trvalé snižování fatality, tedy poměru mortality k incidenci. Z tohoto efektu však významně těží jen ty ženy, které do screeningu pravidelně docházejí. Evropské státy, které dosáhly účasti doporučených 70 % [8] a více, kdy je doložen významný dopad na populační data, mají zavedený program adresného zvaní [15]. V ČR je na screeningové vyšetření odesílána žena praktickým lékařem nebo gynekologem, je vybavena povinnou žádankou. V prvních letech systém přinášel výsledky, účast ve screeningu narůstala. Vysoké procento žen však nemá k žádance přístup, neboť do ordinací gynekologů ani praktických lékařů nedochází. Jako řešení se jeví adresné zvaní žen k účasti ve screeningovém programu.
Se zvyšujícím se věkem dochází k poklesu pokrytí populace pravidelným screeningem. Mnohé ženy se do screeningu navracejí v různě prodloužených intervalech, čímž nevyhnutelně dochází ke snižování efektivity screeningu a k pozdějšímu záchytu. Je nešťastné, pokud žena vynechá pravidelnou návštěvu a posléze přichází s pokročilým nálezem, který by byl v rámci dvouletého intervalu objeven včas. Systém adresného zvaní, po kterém ženy samy volají, je schopen přinést efekt při náboru nových účastnic, ale také v udržení přínosných a žádaných pravidelných dvouletých intervalů.
Doplňující ultrazvuková vyšetření zvyšují výtěžnost screeningového procesu u vysoce denzních typů prsní žlázy. V české populaci žen ve screeningu má asi 30 % žen v Tabárově typologii [16] mamografický obraz 4 a 5. Doplněný ultrazvuk nepochybně snižuje riziko falešné negativity screeningu. Screeningové programy jsou však sledovány rovněž z pohledu efektivity nákladů vzhledem k výsledkům (cost‑effectiveness), proto musí být každé doplňující vyšetření, které zvyšuje celkovou cenu screeningu, voleno uvážlivě [17]. Nutno připomenout, že digitální technologie hodnocení mamografie napomáhá v post‑processingu nepřehlednost denzních mamogramů částečně eliminovat, a tím počty doplňujících ultrasonografií snižovat.
Český Národní program screeningu karcinomu prsu ve většině center splňuje požadavek na vyšetření v jeden den a pod jednou střechou, negativní výsledek ihned, diagnostický proces do několika málo dnů. Tato pravidla jsou na screeningovém programu v ČR vnímána ostatními zeměmi jako výjimečná. Většina českých center provádí hodnocení nálezu bezprostředně po provedení mamografie za přítomnosti ženy v čekárně. Český radiolog ‑ mamodiagnostik má tak k dispozici informace o rodinném a osobním riziku, event. klinických příznacích, mamografický obraz a v případě potřeby doplňujícího ultrazvukového vyšetření má dosud k dispozici i pacientku, tedy i příležitost k aspekci, palpaci a doplnění dalších potřebných informací. Oproti čistě technickému mamografickému přístupu ke screeningu tak neuniknou klinické informace jako např. diskrétní změny kůže, které se asociují např. s inflamatorním karcinomem, nebo změny bradavky, které mohou signalizovat Pagetův karcinom. Takové nálezy se běžně nacházejí i v rámci screeningového vyšetření, neboť ženy se s nimi odesílajícímu lékaři mnohdy nesvěří. Je také možné porovnat palpační nález, který žena vnímá jako bulku, s ultrazvukovým vyšetřením. Neuniknou hmatné nálezy v axile nebo na okraji žlázy, při mamografii často odtlačené mimo zobrazovací pole. Klinický přístup radiologa ke screeningu i diagnostice umožňuje operativní doplnění potřebných informací, speciálních mamografických projekcí nebo již zmíněného ultrazvukového vyšetření. Vyšší podíl doplňujících vyšetření provedených ve stejném dni jako screening na druhé straně umožňuje omezit delší obavy pacientek z nejednoznačného výsledku screeningu, neboť podíl pozvání k doplňujícímu vyšetření v pozdějším datu naopak patří k nejnižším v Evropě [12].
Přestože postupně přicházejí pozitivní výsledky z dalších zemí, které screeningový program zavedly [1,18], periodicky se ozývají kritici pravidelné mamografické prevence [19]. Kromě pochybností o míře snížení úmrtnosti na nádory prsů prostřednictvím organizovaného mamografického screeningu poukazují na tzv. overdiagnosis neboli na fenomén nálezů potvrzených neinvazivních karcinomů prsu, které by ovšem v průběhu života ženy bez screeningu klinicky nemanifestovaly. Tento neopomenutelný negativní dopad onkologického screeningu je bohužel často zveličován užitím neadekvátní metodiky [20,21]. Recentní systematické přehledy skutečně dosvědčily účinnost organizovaného screeningu a významnou převahu přínosů nad riziky [1,22].
Příznivé výsledky ze zahraničí však nikterak nesnižují potřebu poskytovat screening v maximální možné kvalitě, což zahrnuje nejen potřebu vysoké erudice radiologických asistentů i radiologů ‑ mamodiagnostiků a vyčlenění preventivního mamografického programu do specializovaných center. Neméně důležitý je dlouhodobě a pečlivě vedený datový audit poskytovaného mamografického screeningu. Z datových souborů odeslaných ke zpracování do Institutu biostatistiky a analýz MU je každému mamografickému centru každoročně připraven report o indikátorech kvality, v němž si srovnává své dosažené výsledky proti anonymizovaným výsledkům ostatních pracovišť. Všem diagnostickým týmům se tímto dostává do ruky nástroj pro sebezlepšování, neboť vědí přesně, jakou příčku úspěšnosti v jednotlivém indikátoru kvality obsadily. Obecné informace o screeningu jsou v rámci systému informační podpory dostupné nejen odborné, ale i laické veřejnosti prostřednictvím portálu www.mamo.cz [23].
Na základě dobré spolupráce se zdravotními pojišťovnami a NRC vznikl přehled, jak se vyvíjel a v jaké míře dosud funguje neorganizovaný šedý screening. Běží jako paralelní systém bez záruky dodržování pravidel a kontroly diagnostické kvality. Systém je typický nadměrným množstvím kontrol zdravých žen, nálezy v rámci běžné širší normy jsou popisovány jako možné budoucí patologie [17]. Z tohoto důvodu a také z důvodů nedostatečné záruky účinnosti není neorganizovaný screening doporučován, a proto se jeho provádění v ČR postupně omezuje.
Závěr
V průběhu posledních dekád se v ČR podařilo zásadně snížit zátěž populace karcinomem prsu – přes nárůst incidence dochází k poklesu úmrtnosti a prodlužuje se přežití pacientek s karcinomem prsu; na tom má významnou zásluhu časnější záchyt prostřednictvím Národního programu screeningu karcinomu prsu. Přes úspěšný nárůst pokrytí populace tímto screeningem existuje přibližně 50 % žen v ohrožených věkových skupinách, které se screeningu neúčastní. K dalšímu rozvoji programu a jeho příznivého dopadu na populační morbiditu tak může přispět zvýšení účasti žen prostřednictvím adresného zvaní, které bylo zahájeno začátkem roku 2014 zdravotními pojišťovnami ve spolupráci s MZ ČR.
Práce byla podpořena v rámci projektu 36/14//NAP „Vývoj a implementace metodiky hodnocení účinnosti adresného zvaní občanů do onkologických screeningových programů ČR“ v rámci programu „Národní akční plány a koncepce“ Ministerstva zdravotnictví ČR na rok 2014.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Miroslava Skovajsová, Ph.D.
Breast Unit Prague
Konstantinova 1479/1
140 00 Praha 4
e-mail: skovajsova@gmail.com
Obdrženo: 12. 9. 2014
Přijato: 27. 10. 2014
Sources
1. Paci E, EUROSCREEN Working Group. Summary of the evidence of breast cancer service screening outcomes in Europe and first estimate of the benefit and harm balance sheet. J Med Screen 2012; 19 (Suppl 1): 5 – 13.
2. Shapiro S, Venet W, Strax P et al. Ten ‑ to fourteen‑year effect of screening on breast cancer mortality. J Natl Cancer Inst 1982; 69(2): 349 – 355.
3. Baker LH. Breast cancer detection demonstration project: 5‑year summary report. CA Cancer J Clin 1982; 32(4): 194 – 225.
4. Nyström L, Rutqvist L, Wall S et al. Breast cancer screening with mammography: overview of Swedish randomised trials. Lancet 1993; 341(8851): 973 – 978.
5. Duffy SW, Chen HH, Tabar L et al. Estimation of mean sojourn time in breast cancer screening using a Markov chain model of both entry to and exit from the preclinical detectable phase. Stat Med 1995; 14(14): 1531 – 1543.
6. Dušek L, Mužík J, Kubásek M et al (eds). Epidemiologie zhoubných nádorů v České republice [Internet]. Brno: Masarykova univerzita; 2005 [citováno 30. srpna 2014]. Dostupný z: http:/ / www.svod.cz.
7. Dušek L, Mužík J, Gelnarová E et al. Cancer incidence and mortality in the Czech Republic. Klin Onkol 2010; 23(5): 311 – 324.
8. Perry N, Broeders M, de Wolf C et al (eds). European guidelines for quality assurance in breast cancer screening and diagnosis. 4th ed. Luxembourg: Office for Official Publications of the EC 2006.
9. Majek O, Danes J, Zavoral M et al. Czech National Cancer Screening Programmes in 2010. Klin Onkol 2010; 23(5): 343 – 353.
10. dos Santos Silva I. Cancer epidemiology: principles and methods. Lyon: International Agency for Research on Cancer 1999.
11. Pavlík T, Dušek L, Májek O et al. Five‑year survival rates of cancer patients in the Czech Republic. In: Dušek L et al (eds). Czech cancer care in numbers 2008 – 2009. Praha: Grada Publishing 2009.
12. Majek O, Danes J, Skovajsova M et al. Breast cancer screening in the Czech Republic: time trends in performance indicators during the first seven years of the organised programme. BMC Public Health 2011; 11 : 288. doi: 10.1186/ 1471 ‑ 2458 ‑ 11 ‑ 288.
13. Dušek L, Májek O, Mužík J et al. Vývoj epidemiologie zhoubných nádorů prsu u žen dle nových dat Národního onkologického registru ČR a dalších datových zdrojů. Prakt Gyn 2013; 17(1): 31 – 39.
14. Pavlik T, Majek O, Buchler T et al. Trends in stage ‑ specific population‑based survival of cancer patients in the Czech Republic in the period 2000 – 2008. Cancer Epidemiol 2014; 38(1): 28 – 34. doi: 10.1016/ j.canep.2013.11.002.
15. Giordano L, von Karsa L, Tomatis M et al. Mammographic screening programmes in Europe: organization, coverage and participation. J Med Screen 2012; 19 (Suppl 1):72 – 82.
16. Gram IT, Funkhouser E, Tabar L. The Tabar classification of mammographic parenchymal patterns. Eur J Radiol 1997; 24(2): 131 – 136.
17. de Gelder R, Bulliard JL, de Wolf C et al. Cost‑effectiveness of opportunistic versus organised mammography screening in Switzerland. Eur J Cancer 2009; 45(1): 127 – 138. doi: 10.1016/ j.ejca.2008.09.015.
18. Broeders M, Moss S, Nystrom L et al. The impact of mammographic screening on breast cancer mortality in Europe: a review of observational studies. J Med Screen 2012; 19 (Suppl 1): 14 – 25.
19. Bleyer A, Welch HG. Effect of three decades of screening mammography on breast ‑ cancer incidence. New Engl J Med 2012; 367(21): 1998 – 2005. doi: 10.1056/ NEJMoa1206809.
20. Jorgensen KJ, Gotzsche PC. Overdiagnosis in publicly organised mammography screening programmes: systematic review of incidence trends. BMJ 2009; 339: b2587. doi: 10.1136/ bmj.b2587.
21. Puliti D, Duffy SW, Miccinesi G et al. Overdiagnosis in mammographic screening for breast cancer in Europe: a literature review. J Med Screen 2012; 19 (Suppl 1): 42 – 56.
22. Independent UK Panel on Breast Cancer Screening. The benefits and harms of breast cancer screening: an independent review. Lancet 2012; 380(9855): 1778 – 1786. doi: 10.1016/ S0140 ‑ 6736(12)61611 ‑ 0.
23. Májek O, Daneš J, Skovajsová M et al (eds). Mamo.cz – Program mamografického screeningu v České republice [Internet]. Brno: Masarykova univerzita; 2014 [citováno 29. srpna 2014]. Dostupný z: http:/ / www.mamo.cz.
Labels
Paediatric clinical oncology Surgery Clinical oncology
Article was published inClinical Oncology

2014 Issue Supplementum 2-
All articles in this issue
- Výsledky Národního programu screeningu kolorektálního karcinomu v České republice – testy na okultní krvácení do stolice
- Výsledky Národního programu screeningu kolorektálního karcinomu v České republice – kolonoskopická vyšetření
- Indikátory kvality screeningových programů
- Implementace indikátorů kvality v českém programu screeningu karcinomu prsu – výsledky pravidelného monitoringu
- Národní portály jako oficiální komunikační platforma screeningových programů
- Role a význam občanských aktivit v podpoře screeningu zhoubných nádorů
- Nová evropská konferenční a informační platforma usilující o zlepšení péče o pacienty s kolorektálním karcinomem – www.crcprevention.eu
- Objektivní potřeba a stav nádorové prevence v České republice a v Evropě
- Epidemiologie zhoubných nádorů cílených screeningem dle nových dat Národního onkologického registru České republiky
- Epidemiologie zhoubných nádorů se zavedeným screeningem v mezinárodním srovnání
- Stav a vývoj informační základny pro hodnocení onkologických screeningových programů v České republice
- Koncepce populačního screeningu v České republice, metodika a první výsledky adresného zvaní občanů do preventivních onkologických programů
- Výsledky Národního programu screeningu karcinomu prsu v České republice
- Výsledky Národního programu screeningu karcinomu děložního hrdla v České republice
- Clinical Oncology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Indikátory kvality screeningových programů
- Výsledky Národního programu screeningu karcinomu děložního hrdla v České republice
- Výsledky Národního programu screeningu karcinomu prsu v České republice
- Výsledky Národního programu screeningu kolorektálního karcinomu v České republice – kolonoskopická vyšetření
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

