-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaKlasifikace děložní myomatózy a její diagnostika ve vztahu k reprodukčním dysfunkcím
Classification and diagnosis of uterine myomatosis in relationship to reproductive dysfunction
With arised frequence of uterine fibroids and another pelvic pathologies remains the problems of myomas and reproductive disorders of sterility women very actually in the fields of reproductive medicine. A uterine fibroid (myomy, leiomyoma) is the most frequent benign tumour of the uterine body, affecting 30–50% of women aged 30–50 years. The frequent occurrence of uterine fibroids (myoma, leiomyoma) and their etiopathogenesis is currently still unknown. It is expected to impact a number of genetic and non-genetic factors, including in particular the influences of civilization, anthropometric and reproductive factors. Further characterization of fibroids significantly affects their symptoms and treatment. Fibroids are classified according to the number, size and location. The clinical symptoms of fibroids include changes in the menstrual cycle, changes in the blood, organs oppression, pain, infertility and symptoms associated with pregnancy. Ultrasonography is used as the basic method in the diagnosis of fibroids, especially vaginal ultrasonography. For the diagnosis of fibroids submucosal saved can be used Hyster-sonography or hysteroscopy as a diagnostic and therapeutic method at the same time. Selectively can then add computed tomography (CT) or magnetic resonance imaging (MRI). A specific problem is the relationship of fibroids for women (in)fertility. Fibroids are occurring in 1–4% of all full-term pregnancies and the number of women with fibroids is not sterile. On the other hand, according to the results of numerous studies fibroids undoubtedly participates in sterility, repeated spontaneous abortions and many pregnancy and obstetric complications. In accordance with the results and conclusions of the studies, it is clear that the fibroids contributes to sterility, spontaneous abortion or other pregnancy and obstetric complications. The current relationship Fibroids and reproductive outcomes, as well as the importance of different treatments, sometimes remains controversial.
Key words:
infertility – uterine myomas – uterine myomatosis during pregnancy
Autoři: Renata Sklářová
Působiště autorů: Gynekologicko-porodnické oddělení Nemocnice Boskovice, primář MUDr. Jan Machač
Vyšlo v časopise: Prakt Gyn 2014; 18(4): 259-264
Kategorie: Gynekologie a porodnictví
Souhrn
Stoupající frekvence výskytu myomů a jiných pánevních patologií mezi ženami plánujícími koncepci činí problematiku myomů a reprodukčních poruch vysoce aktuálním tématem. Děložní myom (leiomyom) je nejčastější benigní nádor těla děložního, který postihuje 30–50 % žen ve věku mezi 30–50 lety. I přes velmi častý výskyt děložních myomů je jejich etiopatogeneze v současné době ještě neznámá. Předpokládá se vliv řady faktorů genetických i negenetických, mezi něž patří především faktory civilizační, antropometrické a reprodukční. Bližší charakteristika myomů významně ovlivňuje jejich příznaky i léčbu, myomy klasifikujeme dle počtu, velikosti a lokalizace. Mezi klinické projevy myomů patří poruchy menstruačního cyklu, změny v krevním obraze, útlak orgánů, bolest, infertilita a projevy spojené s těhotenstvím. Hlavní roli v diagnostice myomů hraje ultrasonografie, především vaginální. Pro diagnostiku submukózně uložených myomů lze využít hysterosonografii, nebo hysteroskopii jako diagnostickou a zároveň léčebnou modalitu. Výběrově lze pak doplnit vyšetření výpočetní tomografií (computer tomography – CT) nebo vyšetření zobrazením magnetickou rezonancí (magnetic resonance imaging – MRI). Specifickým problémem je vztah myomů k ženské (ne)plodnosti. Je známo, že se myomy vyskytují u 1–4 % všech donošených gravidit a že řada žen s myomy není sterilních. Na druhé straně se podle výsledků četných studií myomy nepochybně spolupodílejí na sterilitě, opakovaném potrácení i mnoha těhotenských a porodnických komplikacích. Přesto vztah myomů a reprodukčních výsledků, stejně jako význam různých léčebných postupů, zůstává v mnoha spektrech kontroverzní.
Klíčová slova:
děložní myomy – gravidita při myomatoze – infertilitaÚvod
Myomy jsou benigní, monoklonální nádory z hladkých svalových buněk myometria. Dále se skládají z většího množství extracelulární matrice obsahující kolagen, fibronektin a proteoglykan. Nejhojněji je přítomen kolagen typu I a III. Kolagenní vlákna jsou uspořádána nepravidelně v podobě, kterou nacházíme v keloidních jizvách [1].
Myom je nejčastějším nádorem děložního těla, který lze diagnostikovat u 30–50 % žen ve věku mezi 30–50 lety. Jedná se o hormonálně závislý nádor, v jehož tkáních lze prokázat estrogenní i progesteronové receptory. Myomy rostou rychleji v průběhu těhotenství, po porodu pak rychleji regredují. Bez hormonální stimulace (v menopauze, nebo po léčbě GnRH analogy) myomy regredují [2].
V současné době vlivem řady socioekonomických a kulturních faktorů (zejména zvyšující se průměrný věk při plánování první gravidity) bývají děložní myomy mnohem častěji diagnostikovány u žen gravidních nebo graviditu plánujících. Také metody asistované reprodukce dnes umožňují otěhotnět ženám podstatně starším než v minulosti, což přináší další nárůst výskytu myomů u koncepci plánujících a těhotných žen. Otázkou zůstává, zda děložní myomy ovlivňují plodnost a potratovost žen, v jakém rozsahu a jaké jsou naše terapeutické možnosti [3].
Etiologie myomatózy
I přes velmi častý výskyt děložních myomů je jejich etiopatogeneze v současné době ještě neznámá. Předpokládá se vliv řady faktorů genetických i negenetických, mezi něž patří především faktory civilizační, antropometrické a reprodukční [4].
Bylo prokázáno, že se děložní myomy vyskytují častěji u žen s pozitivní rodinnou zátěží. Více než 3krát častější výskyt byl pozorován u thajských žen s rodinou anamnézou myomu. V baltimorské studii bylo nalezeno o 50 % zvýšené riziko výskytu myomu u žen, jejichž matky podstoupily hysterektomii pro myom [10]. Dvojnásobně zvýšené riziko bylo zjištěno u dvojčat ženského pohlaví, u jejich potomků v první generaci a také při porovnání monozygotních a dizygotních dvojčat. Karyotyp leiomyomů je asi ve 40 % abnormální. Nejčastějším typem aberací jsou translokace chromozomů 12 a 14, delece chromozomu 7 a trizonie chromozomu 12. Buněčné, atypické a velké myomy jsou s vysokou pravděpodobností spojeny s přítomností chromozomálních abnormit. U zbývajících 60 % tzv. normálních karyotypů nelze vyloučit přítomnost nedetekovaných mutací. Genetické rozdíly mezi leiomymomy a leiomyosarkomy ukazují, že jejich původ je vysoce pravděpodobně rozdílný a že leiomyosarkomy nevznikají na podkladě maligní degenerace myomů. Porovnání pomocí hybridizace genomů nenašlo společné specifické anomálie pro děložní myomy a sarkomy [4].
Růst myomů je pod vlivem steroidních hormonů a četnost výskytu myomů stoupá v průběhu reprodukčního období a klesá po menopauze. Některé práce naznačují, že časnější nástup menarché zvyšuje riziko výskytu myomů. Předpokládá se, že jde o následek delší expozice steroidními hormony. Myomy nepostihují dívky před nástupem měsíčků. Mezi rizikové faktory výskytu myomů patří věk (určení diagnózy myomu je nejpravděpodobnější u žen, které překročily věkovou hranici 40 let), endogenní hormonální faktory (bylo potvrzeno zvýšené riziko výskytu myomů u děvčat s nástupem menarché před 10. rokem života a snížení rizika u dívek s pozdním nástupem menarché), rodinná anamnéza (příbuzné žen s myomem v prvním pokolení mají 2,5násobně zvýšené riziko vývoje myomu), etnický původ (v rozsáhlých studiích bylo potvrzeno, že afroamerické ženy měly téměř trojnásobné riziko nálezu myomu než ženy kavkazoidní a že toto riziko nebylo ovlivněno jinými známými faktory), hmotnost (v prospektivní studii uveřejněné Rossem et al bylo prokázáno, že se riziko vývoje myomu zvyšuje o 21 % s každými 10 kg nárůstu tělesné hmotnosti). Mezi protektivní faktory, které mohou redukovat incidenci myomů, patří např. kouření. Také ve většině studií, které hodnotí vliv reprodukce na vývoj děložních myomů, bylo dokladováno, že parita je spojena nepřímou úměrou s jejich prevalencí. Oproti tomu výsledky četných studií, které se zabývají spojitostí mezi perorálními kontraceptivy a výskytem myomů, jsou rozporuplné a stejně tak i potenciální vliv hormonální substituční léčby na vznik a růst děložních myomů [4].
Klasifikace myomatózy
Bližší charakteristika myomů významně ovlivňuje jejich příznaky i léčbu. Více než 90 % myomů vychází z oblasti těla děložního a jen malá část z děložního hrdla. Myomy klasifikujeme podle následujících kritérií.
- podle počtu:
- solitární
- mnohočetné
- podle velikosti – drobné (několik milimetrů) až obrovské (několik decimetrů)
- podle lokalizace vzhledem k jednotlivým vrstvám děložní stěny (obr. 1):
- submukózní – deformují dutinu děložní
- typ 0 – pendulující
- typ I – více než 50 % do dutiny děložní
- typ II – méně než 50 % do dutiny děložní
- intramurální – mohou, ale nemusí deformovat dutinu děložní
- subserózní – nedeformují dutinu děložní, více než 50 % myomu zasahuje do dutiny břišní
- subserózní široce přisedlý
- subserózní pendulující
- subserózní intraligamentózní
Obr. 1. Klasifikace myomů podle lokalizace vzhledem k jednotlivým vrstvám děložní stěny 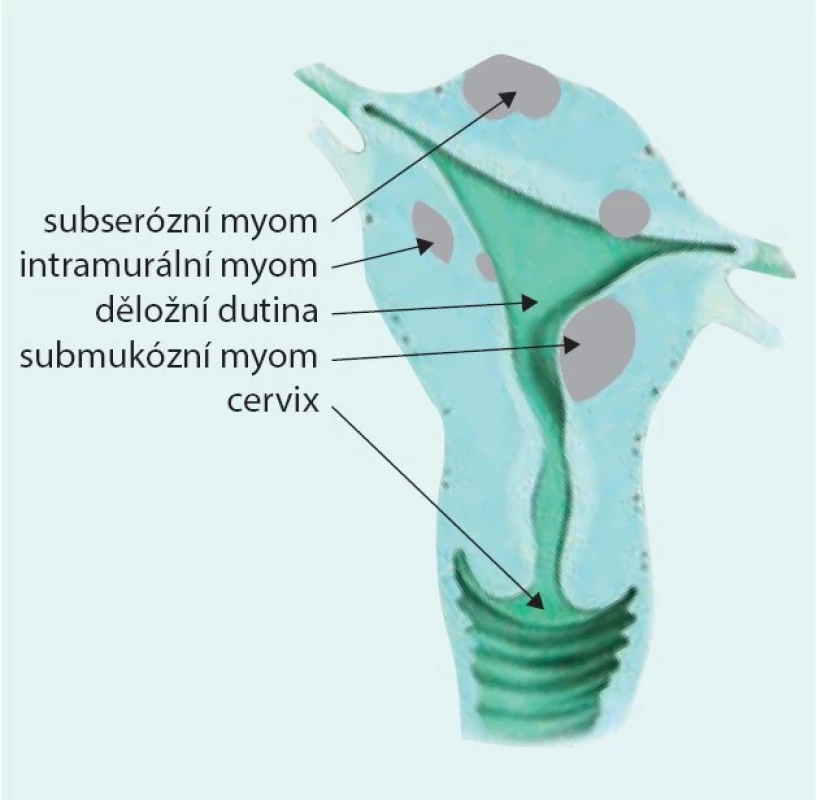
Obr. 2. Submukózní myom v USG-obraze 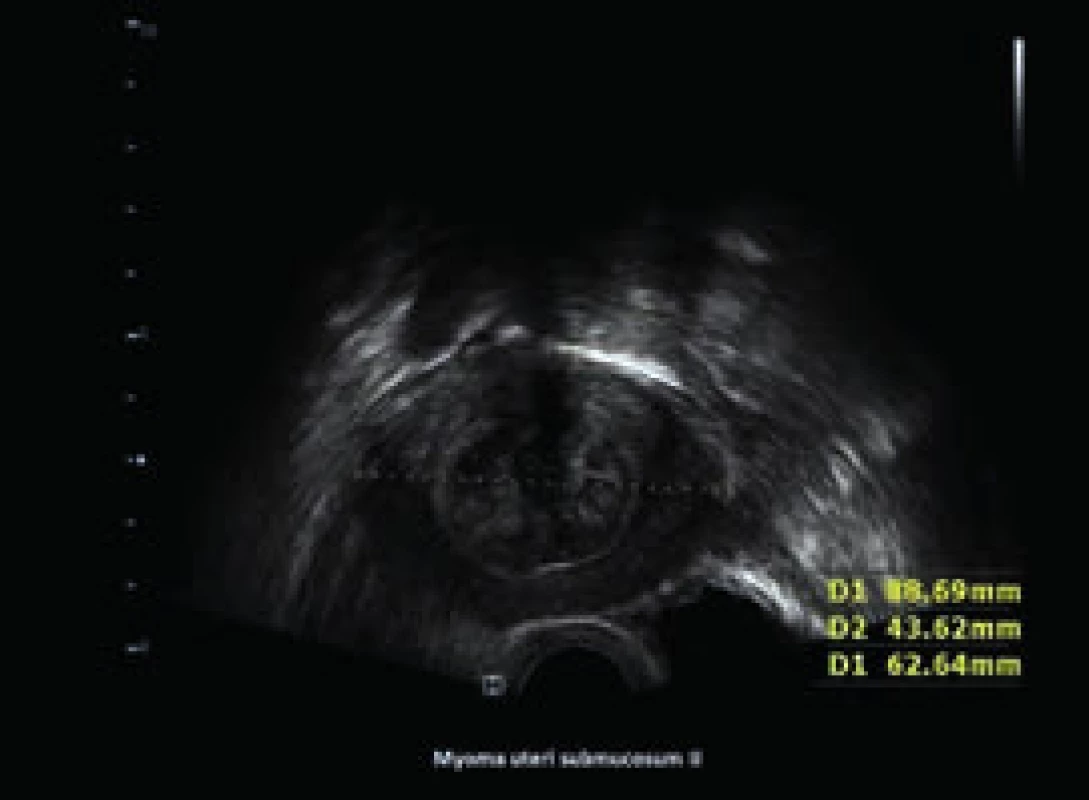
Klinické projevy
Na klinické projevy myomatózy má vliv nejen velikost myomu, ale i jejich počet a lokalizace. Většina žen s menšími myomy je zpravidla asymptomatická. S jejich růstem a blížícím se klimakteriem příznaky často přibývají; po menopauze se myomy obvykle spontánně zmenšují (podléhají involuci) a většinou již nevyžadují léčbu. Jako klinicky signifikantní (významné) lze označit takové myomy, které způsobují obtíže, jsou objemné (u solitárních > 3–4 cm, u mnohočetných zvětšují-li dělohu více než odpovídá 2. měsíci gravidity) či nápadně rostou nebo vyskytují-li se u ženy mladé s neuzavřenou reprodukcí, zvláště pak u žen sterilních či infertilních [5].
Mezi klinické projevy benigních patologií těla dělohy patří poruchy menstruačního krvácení (nejčastěji hypermenorea, intermenstruační krvácení, menoragie), změny v krevním obraze (sideropenická anémie se vyskytuje při protrahovaném krvácení, polycytemie může vzniknout při lokalizaci myomu mezi listy ligamenta lata v důsledku produkce erytropoetinu), útlak orgánů (útlak močového měchýře – projevuje se častým močením a močovými urgencemi, někdy naopak retencí moči, útlak ureteru – riziko vzniku hydronefrózy, útlak rekta – důsledkem mohou být tenezmy, obstipace, útlak žil – hlavně útlak vena illiaca communis vlevo – v extrémním případě může docházet k edému dolních končetin), bolest (může být přítomna při torzi nebo infarzaci myomu, při expulzi submukózního myomu – tzv. myoma nascens), infertilita (otěhotnění může bránit jakýkoli tumor v dutině děložní, při adenomyóze je častá alterace motility vejcovodu) a projevy spojené s těhotenstvím (infarzace myomu je běžnější v těhotenství, myomy mohou tvořit porodní překážku, postpartální krvácení – v důsledku nemožnosti adekvátní retrakce dělohy, puerperální infekce) [6].
Diagnostika
Diagnostika děložní myomatózy vychází z pečlivě odebrané anamnézy a klinického gynekologického vyšetření (zejména z bimanuální palpace). Dominantní postavení v diagnostice myomů má v současnosti jednoznačně ultrasonografie. Používá se většinou vaginální přístup, v případě velkého zvětšení dělohy je výhodné kombinovat sondu vaginální a abdominální. Lze tak poměrně přesně popsat počet myomů, jejich velikost a případné sekundární změny (kalcifikace, nekróza apod), stanovit přesnou lokalizaci myomu i vztah k dutině děložní [5].
Ultrasonografie, především vaginální, vnesla do diagnostiky a diferenciální diagnostiky myomů revoluční změnu. Pro většinu běžných vyšetření je dostačující stručný popis myomatózní dělohy s udáním celkové velikosti dělohy, dominantního myomu a okolních pánevních struktur. U pacientek s neuzavřenou fertilitou je však nezbytný detailní popis všech klinicky signifikatních myomů (> 2 cm). Detailním popisem jednotlivých myomů jsou míněny: velikost v milimetrech ve 3 či lépe 3 na sebe kolmých průměrech, sonomorfologie (tj. echogenita a homogenita tumoru a jeho vaskularizace), umístění ve vztahu k vrstvám stěny děložní a topografická lokalizace. Tak jako u diferenciální diagnostiky ovariálních tumorů, má i u nádorů těla děložního svůj význam dopplerovské vyšetření. Hojnost a typ perfuze, podstatné pro odhad typu tumoru, progrese růstu a odpovědi na terapii, lze stanovit pomocí barevného mapování (CDI), nejlépe za využití režimu power Doppler [4].
3D TVUS (three dimensional transvaginal sonography) představuje v oboru gynekologie a reprodukční medicíny relativně novou zobrazovací metodu. Umožňuje vyšetření ve všech 3 rovinách, a tedy nejpřesněji hodnotí objemové parametry. Dovoluje simultánní zhodnocení individuálních sekčních rovin závisejících částečně na poli našeho zájmu měření. Unikátně zobrazuje koronální rovinu kolmou k ose snímače napomáhající identifikaci povrchových nerovností, které mohou být zavzaty při měření objemu. Další výhodou 3D ultrazvukového zobrazení je možnost pomocí digitálních technologií shromažďovat velká množství dat bez jakékoliv ztráty informací, která mohou být následně analyzována a přehodnocena. To umožňuje redukci času potřebného k vyšetření. Hovoříme o tzv. telemedicíně a virtuall real time consultation. Využití 3D TVUS na poli AR ve folikulometrii je všeobecně považováno za přesnější v predikci zralých folikulů. 3D ultrasonografie se dále uplatňuje v diagnostice děložních anomálií, zhodnocení intrauterinních patologií, průchodnosti vejcovodů a hodnocení polycystických ovarií. Myometrium je poměrně homogenní, tumory děložní jsou v případě myomů uzlovitého charakteru, někdy mohou být výrazně hyperechogenní, pokud obsahují kalcifikace. Prostorové zobrazení umožní určit přesné uložení, velikost a vztah k dutině děložní a napomáhá v rozvaze o dalším léčebném postupu (volba operačního či konzervativního řešení a volba metody, kterou bude myom odstraněn). Současný pokrok v 3D TVUS umožňuje měřením endometriálního objemu, echogenicity a endometrálního prokrvení posoudit receptivitu endometria. Zastánci 3D TVUS zdůrazňují ve srovnání s 2D USG především větší přesnost měření, lepší informace o krevním průtoku a anatomii daného objektu měření, zlepšení zhodnocení komplexnosti anatomických odchylek, vyšší specifitu týkající se potvrzení normality a standardizaci sonografického vyšetřování. Nicméně mnoho autorů zůstává nepřesvědčeno o údajných výhodách 3D ultrazvukového zobrazení v oblasti gynekologické diagnostiky, což souvisí jednak s vysokými pořizovacími náklady přístroje, a dále s potřebnými zkušenostmi sonografisty [7].
Pro diagnostiku submukózně uložených myomů lze využít hysterosonografii s použitím fyziologického roztoku jako distenčního média, nebo hysteroskopii jako diagnostickou a zároveň léčebnou modalitu. Výběrově lze pak doplnit o vyšetření výpočetní tomografií (CT) nebo vyšetření zobrazením magnetickou rezonancí (MRI) [8].
MRI poskytuje tytéž informace jako transvaginální ultrasonografie, ale nadto umožňuje diferencovat adenomyózu od myomu. Ve srovnání s transvaginální ultrasonografií, hysterosonografií a hysteroskopií podává nejpřesnější představu o uložení submukózních myomů ve vztahu k dutině děložní [4]. Vzhledem k vysoké ceně MRI vyšetření je však v našich podmínkách často nahrazováno CT-vyšetřením, které však nedokáže spolehlivě odlišit myom od jiných tumorů děložního hrdla a těla [4].
Myomy a poruchy plodnosti
Specifickým problémem je vztah myomů k ženské (ne)plodnosti. Je známo, že se myomy vyskytují u 1–4% všech donošených gravidit a že řada žen s myomy není sterilních. Na druhé straně se podle výsledků četných studií myomy nepochybně spolupodílejí na sterilitě, opakovaném potrácení i mnoha těhotenských a porodnických komplikacích. Většina studií z poslední doby týkající se vlivu myomů na výsledky metod asistované reprodukce prokázala signifikantně horší reprodukční výsledky u žen s intramurálně uloženými myomy. Z toho lze usuzovat, že i myomy, které dutinu děložní nedeformují, negativně ovlivňují ženskou plodnost [9].
Myomy a sterilita
Přítomnost drobného děložního myomu rozhodně nelze označit za jeden ze zásadních faktorů sterility. Z praxe jsou známy případy žen, které při myomatózní děloze bez problémů otěhotněly a úspěšně těhotenství završily. Přesto je nález myomu, jako jediné verifikované patologie, udáván u téměř 10 % neplodných žen [10]. Mezi způsoby a mechanizmy, kterými mohou myomy ovlivňovat fertilitu, patří [4]:
- porušení celistvosti povrchu endometria ohrožuje implantaci
- nepravidelný růst endometria a poruchy jeho zrání může narušovat implantaci
- gravidita implantovaná přímo nad myomem může mít zhoršené cévní zásobení v rámci placentace
- změny v místních parakrinních faktorech mohou nepříznivě ovlivňovat podmínky pro spermie a embrya
- anatomické deformace vyvolané myomem mohou ztěžovat vstup spermií do oblasti děložního hrdla a nepříznivě ovlivňovat transport spermií
- rozšíření děložní dutiny zvětšuje vzdálenost pro pohyb spermií
- poruchy děložní kontraktility mají nepříznivý vliv na transport spermií a embrya
- děložní myomy mohou být příčinou uzávěru vejcovodů
Skutečný vliv myomů na reprodukci a prospěch myomektomie u sterilních pacientek zůstává i v současnosti částečně nevyjasněný. Pokles fertility byl přesvědčivě prokázán v přímé souvislosti s deformací dutiny děložní u žen se submukózními nebo intramurálními myomy [4]. Existuje však domněnka, že i intramurální myomy nezasahující do dutiny děložní mají ne zcela specifikovaný negativní dopad na fertilitu. Výsledky studií u žen s myomy bez prokazatelné deformace dutiny děložní nejsou jednoznačné. V jedné prospektivní studii z oblasti asistované reprodukce (celkový počet 91 IVF cyklů) byly u žen s děložní myomatózou, bez deformace dutiny děložní, těhotenské výsledky signifikantně horší (clinical pregnancy rate 37,4 %) než ve skupině bez myomů (52,7 %). Eldar-Geva et al komparovali pregnancy rate skupiny žen s intramurálním myomem oproti skupině se subserózní lokalizací myomu a skupině žen zdravých a dosáhli výsledků pregnancy rate 16,4 %, 34,1 % a 30,1 %. Uvedené poznatky o poklesu četnosti implantací, klinických těhotenství i porodů živých novorozenců potvrzuje i studie Venkate et al provedená u žen s myomy léčených in vitro fertilizací [3]. Statisticky významný vliv na počet klinických těhotenství a porodů živých plodů byl jasně prokázán pouze v souvislosti se submukózní a intramurální myomatózou . Počet implantací však byl významně ovlivněn u všech 3 typů děložních myomů. Zdá se, že čím je intimnější vztah děložního myomu k dutině, tím je pravděpodobnější jeho dopad na fertilitu. V pořadí nepříznivých účinků jsou tak na prvním místě myomy submukózní, poté myomy intramurální a subserózní [4].
Myomy a potrácení
Výskyt myomů je spojován se samovolnými potraty a opakovanými těhotenskými ztrátami. Těhotenské ztráty u žen s myomy jsou spojovány s nálezem nízkého, omezeně vaskularizovaného endometria s nedostatečným krevním zásobením, zvýšenou děložní kontraktilitou nebo zánětlivými procesy děložní sliznice v důsledku degenerace myomu. Všechny uvedené okolnosti mohou potenciálně zhoršit vývoj placenty nebo placentaci a následně ohrožovat embryo nebo plod [4].
Na druhou stranu je známo, že se myomy vyskytují v 1–4 % všech donošených gravidit a existují práce, které uvádějí, že až v 80 % případech během těhotenství nemění svou velikost nebo se dokonce zmenšují [3]. To znamená, že otázka, kterou si gynekolog v této souvislosti musí položit, je, zda je děložní myomatóza skutečnou příčinou těhotenských ztrát, nebo zda se jedná o pouhou koincidenci. Údaje recentní světové literatury, sledující tento vztah, jsou však natolik protichůdné, že neposkytují klinikům jasný návod, jak v těchto případech postupovat [4].
Studie autorů z Harvard Medical School v Bostonu zahrnovala 143 žen s myomem diagnostikovaným v I. trimestru v porovnání s 715 těhotnými s normální dělohou. Studie prokázala kromě očekávané vyšší frekvence operačních porodů (38 % u žen s myomy, 28% u kontrol) téměř 2násobnou frekvenci těhotenských ztrát u žen s myomy (14 %) oproti kontrolní skupině (7,6 %). Při podrobnějším rozboru vyplynulo, že frekvence abortů byla výrazně vyšší pouze v podskupině žen s > 1 myomem (23,6 %), zatímco u žen s myomem solitárním (8 %) se potratovost téměř nelišila od skupiny kontrolní. Zajímavým zjištěním byl i fakt, že frekvence potratů nebyla nijak ovlivněna velikostí či lokalizací myomů. Podobně francouzská práce Bernarda et al z roku 2000 poukazuje, i když pouze na malém souboru, na souvislost abortů s mnohočetností leiomyomů. Studie sledovala fertilitu a průběh těhotenství po hysteroskopické resekci submukózních myomů u 31 sterilních žen. V průběhu 4 let trvání studie otěhotnělo 11 žen (35,5 %), z toho 2 ženy 2krát (celkem 13 těhotenství). Ve skupině žen, u nichž byly resekovány > 2 myomy, nebo u nichž byly ponechány další myomy intramurální, byla signifikantně vyšší frekvence spontánních abortů než u žen po hysteroskopické resekci myomu solitárního. Také tato studie nezjistila signifikantní vliv velikosti či uložení resekovaného myomu na následnou fertilitu [3].
Obecně lze říci, že riziko reprodukčních ztrát u žen s myomem < 3 cm bývá považováno za zanedbatelné [4].
Bajekal et al však právě u žen s takto „malými“ intramurálními či submukózními myomy pozorovali 40% frekvenci potratů v I. trimestru a 17 % potratů v II. trimestru. Titíž autoři udávají 40% výskyt abortů u myomů submukózních, resp. 33% u myomů intramurálních a subserózních (bez ohledu na velikost myomu) při 16% frekvenci abortů u kontrol. Z většiny dostupných literárních údajů však není možné blíže analyzovat vliv velikosti a počtu myomů na reprodukční výsledky [3]. Protichůdnost výše uvedených dat lze částečně vysvětlit tím, že pro osud těhotenství je významnější místo implantace plodového vejce ve vztahu k myomu než absolutní velikost či lokalizace myomu. Toto místo je ovlivněno řadou různých faktorů a je těžko předvídatelné; z toho vyplývá často velmi odlišný výsledek různých gravidit u téže pacientky [4].
Myomy a asistovaná reprodukce
Vzhledem k tomu, že děložní myomatóza je za určitých specifických okolností považována za příčinný faktor sterility a infertility, ocitají se takto postižené ženy často v péči center asistované reprodukce. Proto přichází na řadu otázka, zda děložní myomy ovlivňují výsledky asistované reprodukce (assisted reproductive treatment – ART). V současnosti poskytuje světová literatura mnoho retrospektivních a prospektivních studií věnujících se vlivu leiomyomů na ženskou plodnost, zejména na schopnost implantace v endometriu. Mnohé studie publikované v několika posledních letech potvrzují signifikantně horší výsledky ART (implantation rate, pregnancy rate, delivery rate) a výraznou redukci úspěšnosti cyklů IVF u žen s leiomyomem oproti kontrolním skupinám (nejčastěji v porovnání s ženami s tubárním faktorem sterility), a to i v případě myomů intramurálních, nedeformujících děložní dutinu. Podle Harta et al dokonce i přítomnost drobného intramurálního myomu (průměrná velikost největšího myomu u 112 žen v podskupině s myomem 2,3 cm; u 106 z nich myom ≤ 5 cm) redukuje šanci na klinickou graviditu po ART na polovinu. V literatuře se objevují i studie, které horší reprodukční výsledky potvrzují pouze u myomů s intrakavitální komponentou. Tento názor podporují i Dietterich et al, kteří zjistili obdobnou frekvenci implantací a klinických těhotenství po embryotransferu u žen starších 35 let s malou myomatózou nenarušující děložní dutinu i u stejně starých žen bez myomů [3].
Výskyt děložních leiomyomů u žen plánujících těhotenství činí z problematiky myomů a reprodukčních poruch vysoce aktuální téma, kterým se v světové literatuře zabývá mnoho prací. Přesto vztah myomů a reprodukčních výsledků, stejně jako význam různých léčebných postupů, zůstává v mnoha spektrech kontroverzní [4].
Závěry a doporučení pro klinickou praxi
Z dostupných literárních dat lze shrnout následující [4]:
- Za příčinný faktor sterility je považován myom > 5 cm anebo jeho lokalizace v blízkosti cervixu či tubárního ústí.
- Většina recentních prací doporučuje u neplodných žen s diagnostikovaným děložním myomem > 4 cm (a bez jiné verifikované příčiny sterility) jeho odstranění. U žen s multifaktoriální příčinou neplodnosti je myomektomie vhodná u myomů velmi objemných (> 7 cm) a myomů symptomatických (menometroragie).
- Pokud je zvažována myomektomie u asymptomatické nulipary, je vhodné operaci doporučit v době, kdy graviditu již plánuje, nikoli s dlouhým předstihem. Vyjímkou jsou velmi objemné nálezy, u nichž odkládání operace, za předpokladu další progrese myomů, je rizikem přílišné devastace dělohy končící až hysterektomií.
- Tradičně udávaný příčinný vztah myomů k potrácení je některými novými studiemi zpochybňován, zejména pokud se jedná o myom solitární. Spíše než velikost a lokalizace leiomyomu je pro další osud těhotenství důležité místo nidace plodového vejce ve vztahu k myomu.
- Hysteroskopická resekce myomů > 3 cm a deformujících dutinu děložní, vede k signifikatnímu nárustu donošených gravidit (live birth rate). Negativním prognostickým faktorem po resekci je ponechání dalších intramurálně uložených myomů „in situ“.
- Signifikantně horší reprodukční výsledky IVF u žen s myomem prokázaly dvě prospektivní kontrolované studie z posledních let. Přesto je přínos myomektomie před plánovanou IVF některými autory zpochybňován.
Porod po myomektomii nebo za přítomnosti myomu je a bude stále častějším porodnickým rizikem. Je vhodné, když pacientka po myomektomii rodí na pracovišti, na němž byl tento výkon proveden. Ženy s velkou myomatózou by měly být sledovány a rodit v perinatologických centrech se zázemím a zkušenostmi s předčasnými a komplikovanými operačními porody. Porod po enukleaci intramurálního myomu je ve vybraných případech možné vést vaginálně, a to v podobném režimu jako porody žen po císařském řezu. Spontánní vedení porodu těhotné s myomatózou je výhodné, jsou-li splněny patřičné podmínky. Případný císařský řez může být totiž spojen s vážnými komplikacemi plynoucími z atypických anatomických poměrů. Z hlediska komplikací v 3. době porodní jsou rizikové jak ženy po myomektomii (placenta accreta, nepoznaná děložní ruptura), tak ženy s myomem „in situ“ (nebezpečí poporodního krvácení z hypotonie dělohy). Z pohledu možných puerperálních komplikací (infekce, krvácení) jsou nepochybně více rizikové ženy s ponechaným myomem [4].
Doručeno do redakce dne 20. 10. 2014
Přijato po recenzi dne 14. 11. 2014
MUDr. Renata Sklářová
renata.sklarova@seznam.cz
Gynekologicko-porodnické oddělení Nemocnice Boskovice
www.nembce.cz
Zdroje
1. Parker WH. Etiology, symptomatology, and diagnosis of uterine myomas. Fertil Steril 2007; 87(4): 725–736.
2. Rob L, Martan A, Citterbart K et al. Gynekologie. 2. ed. Galén: Praha 2008. ISBN 978–80–7262–501–7.
3. Krajčovičová R, Hudeček R. Vliv děložní myomatózy na reprodukční funkce. Prakt Gyn 2010; 14(4): 154–163.
4. Mára M, Holub Z et al. Děložní myomy – moderní diagnostika a léčba. Grada: Praha 2009. ISBN 978–80–247–1854–5.
5. Mára M, Fučíková Z, Mašata M et al. Management děložních myomů u žen ve fertilním věku. Česká Gynekol 2003; 68(1): 30–36.
6. Kolařík D, Halaška M, Feyereisl J. Repetitorium gynekologie. Maxdorf: Praha 2008. ISBN 978–80–7345–138–7.
7. Žáčková T, Mardešič T, Krofta L et al. Využití a význam 3D ultrasonografického vyšetření v asistované reprodukci. Česká Gynekol 2011; 76(2): 128–134.
8. Evans P, Brunsell S. Uterine fibroid tumors: Diagnosis and treatment. Am Fam Physician 2007; 75(10): 1503–1508.
9. Mára M, Řežábek K, Živný J. Děložní myom a poruchy plodnosti. Mod Gynek Porod 2002; 11(4): 614–620.
10. Kučera E, Živný J, Trnka V et al. Sterilita při děložním myomu a její ovlivnění operační léčbou. Česká Gynekol 1997; 42(5): 324–328.
11. Faerstein E, Szklo M, Rosenheim N. Risk factors for uterine leiomyoma: a practise-based case-control study. I. African - American heritage, reproductive history, body size, and smoking. Am J Epidemiol 2001; 153(1): 1–10.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicína
Článek vyšel v časopisePraktická gynekologie
Nejčtenější tento týden
2014 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
-
Všechny články tohoto čísla
- EDITORIAL
- Rozhovor s docentem T. Faitem o letošní již 12. konferenci o menopauze a úkolech klimakterické medicíny do budoucna
- Hovory s Laurou aneb Poznáváme osobnosti české gynekologie
- Očkování žen proti lidským papilomavirům: výsledky studie v České republice (vstupní data)
- Gastrointestinální a urologické komplikace hluboké infiltrující endometriózy: přehled a kazuistika
- Management zjištění průchodnosti vejcovodů. Nově dostupná ambulantní metoda – hysterosalpingo-foam sonografie (HyFoSy)
- Čtvrtá generace folátů a perikoncepční péče
- Obezita a její vliv na sexuální poruchy žen
- Dienogest – spolehlivý progestin s unikátní přidanou hodnotou
- Klasifikace děložní myomatózy a její diagnostika ve vztahu k reprodukčním dysfunkcím
- Poskytování zdravotní péče ženám bez domova
- Perioperační péče na gynekologickém oddělení
- Ustavení výboru Sekce pro léčbu endometriózy České gynekologické a porodnické společnosti ČLS JEP
- Cirkulující a extracelulární mikroRNA jako nové potenciální diagnostické markery pro gynekologické malignity
- Léčila jsem v Jižním Súdánu
- Vším, čím byl, byl rád...
-
Karel Řežábek.
Asistovaná reprodukce -
Adam Svobodník, Regina Demlová, Ladislav Pecen a kolektiv.
Klinické studie v praxi
- Praktická gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Dienogest – spolehlivý progestin s unikátní přidanou hodnotou
- Klasifikace děložní myomatózy a její diagnostika ve vztahu k reprodukčním dysfunkcím
- Management zjištění průchodnosti vejcovodů. Nově dostupná ambulantní metoda – hysterosalpingo-foam sonografie (HyFoSy)
- Perioperační péče na gynekologickém oddělení
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



