-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
K otázce hodnocení dostupnosti zdravotní péče v Česku
Assessing health care accessibility in Czechia
The article looks at the accessibility of health care in Czechia in relation to the relevant legislation. Health care access is a frequently debated issue, but quantifying it is a difficult task. There are no official regulations in our country for determining the capacity of health care workers by category and type of health care provision that could be used to ensure health care is accessible to the inhabitants of a given region. Nonetheless, a government regulation came into force in 2013 regulating local health care access and travel time. This regulation is the first of its kind in Czechia, but (perhaps because of this) it contains a number of ambiguities, and this lack of detail makes it impossible to ensure the regulation is fully implemented and adhered to.
The aim of this article is to attempt to identify these ambiguities and to broadly pinpoint the main factors potentially affecting health care access. To achieve this, an analysis is performed on the data on health care providers and methods using advanced GIS (geographic information systems) are utilized. Given the wide range of health care services on offer, the examples relate to primary health care, specifically practical medicine for children and adolescents.Keywords:
health care access, physicians, age structure, regional differences, primary health care, legislation, Czechia, GIS
Autoři: Luděk Šídlo; Martin Novák; Přemysl Štych; Boris Burcin
Působiště autorů: Katedra aplikované geoinformatiky a kartografie PřF UK ; Katedra demografie a geodemografie PřF UK
Vyšlo v časopise: Čas. Lék. čes. 2017; 156: 43-50
Kategorie: Přehledový článek
Souhrn
Tématem článku je hodnocení dostupnosti zdravotní péče v Česku v kontextu aktuálního znění příslušných legislativních nařízení. Dostupnost zdravotní péče jako taková je jednou z často diskutovaných otázek, avšak její kvantitativní podchycení je poměrně problematické. V rámci Česka neexistují oficiální normativy, které by určovaly, jaká kapacita pracovníků ve zdravotnictví, s ohledem na jejich kategorii a typ poskytované péče, má být pro určité obyvatelstvo bydlící v daném regionu dostupná. Nicméně s účinností od roku 2013 vešlo v platnost nařízení vlády o místní a časové dostupnosti zdravotních služeb. Ačkoliv se jedná o první nařízení tohoto druhu na našem území (nebo právě proto), v jeho znění lze najít hned několik nejasností, bez jejichž bližší specifikace jej nelze řádně aplikovat do praxe a vyžadovat jeho dodržování.
Cílem článku je pokusit se jednak identifikovat tyto nejasnosti a dále v širším pohledu identifikovat hlavní faktory, které mohou mít na problematiku dostupnosti zdravotní péče vliv. K těmto cílům je přistoupeno nejen pomocí základní analýzy dat za poskytovatele zdravotních služeb, ale také pomocí pokročilejších prostorových analýz v rámci geografických informačních systémů (GIS). S ohledem na široké spektrum poskytovaných zdravotních služeb jsou veškeré příklady ukázány na segmentu primární zdravotní péče, konkrétně odbornosti praktického lékařství pro děti a dorost.Klíčová slova:
dostupnost zdravotní péče, lékaři, věková struktura, regionální diferenciace, primární zdravotní péče, legislativa, Česko, GISÚvod
Kvalitní a dostupná zdravotní péče je jedním z hlavních cílů vyspělých společností. Zásadní součástí naplnění tohoto cíle by měla být snaha aktérů v oblasti veřejného financování o minimalizaci vlivu faktorů omezujících přístup k veřejné zdravotní péči. Janečková a Hnilicová (1) uvádějí, že veřejné zdravotnictví je charakteristické svou multidisciplinaritou a není tvořeno jen medicínskými vědními obory, ale i společenskými, které přispívají k chápání zdraví jakožto veřejného statku a hrají významnou roli při stabilizaci celého společenského a ekonomického systému. Diskuse nad dostupností zdravotní péče tak vyžaduje komplexní pohled, který bude reflektovat jednotlivé determinanty (primárně zdravotnické, ale i ty, které působí z vnějšího prostředí tohoto systému), jež tuto dostupnost ovlivňují.
Pojem „dostupnost zdravotní péče“ lze spojovat s několika dílčími atributy – např. vnímáme dostupnost časovou („za jak dlouho mi bude poskytnuta potřebná péče“), prostorovou („kde je nejbližší poskytovatel zdravotních služeb“) či ekonomickou („kdo bude financovat tuto péči“, případně „budu mít na tuto péči finanční prostředky?“). Možná až příliš velká obecnost tohoto pojmu způsobuje, že v současné době chybí jeho jednoznačná definice, přičemž – jak uvádějí mj. také závěry z projektu Kulatý stůl (2; s. 112) – „…samotná analýza dostupnosti a její kvantifikace, která by zahrnovala celou šíři vstupních atributů dostupnosti zdravotní péče, je velice obtížná“.
Právě existence mnoha atributů ovlivňujících dostupnost zdravotní péče způsobuje, že v české odborné literatuře je toto téma analyzováno spíše odděleně, dle povahy studovaného problému, a chybí komplexní přístup k hodnocení této problematiky. V rámci dostupné literatury lze najít studie zabývají se analýzou věkové struktury lékařů vybraných oborů zdravotní péče, jejich stárnutím a odhadem budoucího vývoje (2−8), v případě zubních lékařů hodnotící také prostorovou dostupnost (9) nebo frekvenci využívaní základní stomatologické péče (10). Nicméně se již objevují první analýzy, které se snaží použít komplexnější přístup při hodnocení a modelování dostupnosti na příkladu ambulantní diabetologické péče v Česku (11, 12).
Stav dostupnosti zdravotní péče lze vyčíst také z výsledků výběrových šetření, které se této problematice částečně věnovaly. Jedná se o deklarativní hodnocení na základě určitého vzorku pacientů, tudíž je do značné míry ovlivněno jejich subjektivním vnímáním. Příkladem tohoto typu výzkumu je analýza WHO z roku 2002 (13), ze které je patrné, že dostupnost nemocniční a ambulantní péče v Česku dosahovala vysoké úrovně, jež byla srovnatelná s nejvyspělejšími zeměmi – přes 75 % všech hodnotících uvedlo, že na nemocniční péči dosáhli do 30 minut, resp. přibližně 90 % respondentů deklarovalo dostupnost do 60 minut. V případě ambulantní zdravotní péče jen cca 3 % respondentů uvedla, že cesta k poskytovateli ambulantní péče trvala déle než hodinu, 85 % dotazovaným by takováto cesta netrvala více než půl hodiny. Také při pohledu na výsledky z dotazníkového šetření EU SILC z roku 2005 (2) bylo zjištěno, že dostupnost zdravotní péče v Česku není problémem, jelikož „přístup k lékaři“ jako důvod nečerpání zdravotní péče uvedlo jen necelé procento dotazovaných.
Z výše uvedených informací se může zdát, že dostupnost zdravotní péče je na území naší republiky téměř optimální. Bude tomu tak i v blízké či vzdálenější budoucnosti v případě, že do jejího zhodnocení zakomponujeme rovněž další dynamicky se měnící faktory? Z těch nejjednoznačnějších můžeme uvést jednak eskalující akutní nedostatek zdravotnického personálu v důsledku nerovnováhy mezi vstupy a výstupy do systému či v důsledku jeho stárnutí (např. 4, 7, 8) nebo neodpovídající mzdové ohodnocení stejně jako dlouhodobé stárnutí klientů zdravotnického systému (např. 14−17), které vyvolává tlak na zvýšení poptávky a intenzity čerpání zdravotní péče.
Na základě uvedených skutečností jsme zformulovali hlavní cíle této práce:
- Analýza současného stavu hodnocení dostupnosti zdravotní péče v Česku.
- Prezentace a diskuse vlivu dalších významných faktorů ovlivňujících dostupnost zdravotní péče.
Při realizaci obou cílů jsme dokumentovali výsledky svého výzkumu na příkladu vybrané odbornosti segmentu primární zdravotní péče.
Metodické poznámky a datové zdroje
S ohledem na celkové vymezení cílů projektu, v rámci kterého je tento článek zpracováván1), je otázka hodnocení dostupnosti zdravotní péče analyzována na příkladu odbornosti praktického lékařství pro děti a dorost. Důvod volby této specializace je dán především skutečností, že je ze všech odborností primární zdravotní péče (PZP) nejvíce ovlivněna procesem stárnutí kmene lékařů (18), což je jeden z hlavních faktorů, který v krátkodobém horizontu může výrazně ovlivnit dostupnost této zdravotnické služby.
Data využitá v tomto článku pocházejí z databáze Všeobecné zdravotní pojišťovny ČR (VZP ČR) (19). Jedná se o vytříděné anonymizované údaje poskytovatelů ve zdravotnické odbornosti 002, tj. pracoviště praktického lékaře pro děti a dorost (PLDD), k 31. 12. 2015, které se týkají jak pracovišť poskytovatelů ambulantních služeb (PAS), tak také pracovišť v rámci poskytovatelů lůžkových služeb (PLS). Podíl druhé jmenované skupiny pracovišť je u této zdravotnické odbornosti velmi nízký, z celkového počtu 2155 pracovišť jde pouze o 33, což představuje 1,5 % (18).
Pro analýzu bylo zapotřebí získat aktuální data za pohlavní a věkovou strukturu lékařů a jejich úvazkovou kapacitu na příslušném pracovišti, přičemž bylo nutné, aby za tato pracoviště byly k dispozici údaje o jejich lokalizaci ve formě geografických souřadnic, jež určují přesnou polohu. Tyto požadavky jednoznačně naplňuje databáze VZP ČR. Další potenciální poskytovatelé těchto údajů – Ministerstvo zdravotnictví ČR (MZ ČR) a Ústav zdravotnických informací a statistiky ČR (ÚZIS ČR) – všechna pro realizaci našeho výzkumu potřebná data v současné době veřejně nepublikují. Poskytnutá data pokrývají – obzvláště v oblasti primární zdravotní péče – naprostou většinu poskytovatelů zdravotních služeb v Česku, což vyplývá ze samotného postavení VZP ČR, která má jako dominantní zdravotní pojišťovna, s téměř 60% podílem z celkového počtu pojištěnců (20), ze zákona povinnost zajistit kvalitní a dostupnou zdravotní péči (viz dále).
Vymezení pojmu „dostupnost zdravotní péče“
Na pojem „dostupnost zdravotní péče“ můžeme nahlížet z několika úhlů, přičemž je rozdíl, zda posuzujeme dostupnost z pohledu geografického (tzv. dopravní dostupnost), či zdravotnického. Pokud mluvíme o dopravní dostupnosti, zabýváme se dostupností geografických objektů, kterou můžeme vyjádřit mírou dosažitelnosti určité lokality při využití přepravního systému (21). Tuto dostupnost můžeme dále dělit na tzv. časovou, vzdálenostní a frekvenční, přičemž hledisko času a vzdálenosti se nejčastěji využívá při analýze dopravní dostupnosti osobní automobilovou dopravou, frekvenční pak při využití veřejné dopravy (např. 22, 23). Oproti tomu dostupnost zdravotní péče lze chápat např. jako prostorovou nebo časovou schopnost dosáhnout na danou péči; můžeme ji definovat také jako rovný přístup k péči, který je legislativně ošetřen (2).
Zakotvení dostupnosti zdravotní péče do české legislativy lze spojovat především s nařízením vlády č. 307/2012 Sb., o místní a časové dostupnosti zdravotních služeb, které bylo přijato v roce 2012 a vešlo v účinnost 1. ledna 2013 (24). Jedná se o vůbec první legislativní opatření v Česku, které definuje plošnou dostupnost jednotlivých oborů ambulantní a lůžkové zdravotní péče. Obsahem tohoto dokumentu je také vymezení následujících pojmů:
- Místní dostupnost = tj. dojezdová doba místní dostupnosti zdravotních služeb ambulantní a lůžkové péče, přičemž dojezdové doby jsou stanoveny jako nejzazší možné.
- Časová dostupnost = tj. maximální doba dostupnosti hrazených služeb.
Místní (geografická) dostupnost udává dle tohoto nařízení nejen vzdálenost od nejbližšího poskytovatele poptávané zdravotní péče, ale také hranici maximální dojezdové doby, během které je pacient schopen na tuto péči dosáhnout. Časová dostupnost je spojována s dostupností hrazených služeb: „Plánovanými hrazenými službami se rozumí hrazené služby (např. náhrada kyčelního kloubu, artroskopie, magnetická rezonance), jejichž poskytnutí je z důvodu veřejného zájmu třeba plánovat tak, aby pojištěncům byl zajištěn dostatečný, trvalý a vyvážený přístup.“ (24).
Z výše popsaných rozdílů v definici dostupnosti ze strany (dopravní) geografie a zdravotnického systému je zřejmé, že jejich chápání časové dostupnosti je výrazně odlišné. Proto pro snadnější orientaci pro účely našeho výzkumu budou pojmy místní a časová dostupnost brána jako synonyma, která vyjadřují dobu dojezdu k nejbližšímu poskytovateli zdravotnické služby, resp. je lze definovat jako čas, za který je pacient schopen dojet z bodu A do bodu B.
Současné přístupy k hodnocení dostupnosti zdravotní péče na území Česka
Jak již bylo zmíněno v úvodu, hodnocení dostupnosti zdravotní péče vyžaduje komplexní pohled. U běžně používaných ukazatelů tento pohled naprosto chybí a dá se obecně konstatovat, že využití strukturálních ukazatelů (viz dále) jako hodnoticích kritérií pro dostupnost zdravotní péče je vesměs opomíjeno. V odborné literatuře, ale i v rámci hodnocení rozdílů dostupnosti zdravotní péče v mezinárodním pohledu (viz např. v databázích WHO2), OECD3) či Eurostatu4)) se při hodnocení dostupnosti zdravotní péče a postihnutí regionálních rozdílů nejčastěji využívá ukazatel, který přepočítává fyzický počet lékařů na určitém území, případně lépe úvazkovou kapacitu lékařů, na počet obyvatel daného území. Tento postup hodnocení dostupnosti zdravotní péče není dostačující, neboť nezohledňuje v dostatečné míře charakter jednotlivých územních jednotek a zároveň specifika (např. v oblasti struktury zdravotnického personálu) na straně poskytovatelů zdravotní péče. Přesto právě jednoduchost jeho výpočtu bývá hlavním důvodem, proč se tento ukazatel pro porovnání regionálních rozdílů v dostupnosti zdravotní péče používá nejčastěji, a to i pro potřeby českého zdravotnictví.
V některých zemích (viz např. 25) bývá výše uvedený poměr počtu lékařů a obyvatel konfrontován s tzv. směrným kapacitním číslem, tj. doporučeným „průměrným“ počtem lékařů na příslušný počet obyvatel, který by měl zajistit optimální dostupnost této péče, což je samo o sobě nesmírně složité. V Česku aktuální číselník směrných kapacitních čísel neboli kvantifikace „optimálního“ počtu lékařů na daný počet obyvatel dle jednotlivých územních jednotek a oborů zdravotní péče neexistuje stejně jako právní předpis či nařízení, které by tuto problematiku ošetřovalo. Poslední veřejně dostupný materiál obsahující směrná kapacitní čísla je z roku 1996: konkrétně se jedná o dokument z jednání Poslanecké sněmovny Parlamentu ČR na téma „Zdravotně pojistný plán Všeobecné zdravotní pojišťovny České republiky na rok 1997“ (26), který obsahuje část věnovanou síti smluvních zdravotnických zařízení, kde jsou uvedeny doporučené přepočtené počty lékařských míst na 100 tisíc obyvatel v dané územní jednotce. Takto konstruované hodnoty směrných kapacitních čísel však mají několik nedostatků. Jedním z nich je vymezení exponované populace, čímž se myslí celkový počet obyvatel bez ohledu na věk na daném území – např. v rámci praktické péče o děti a dorost by bylo vhodnější počítat kapacitu lékařů na počet osob ve věku 0–19 let. Dalším faktorem, který významně omezuje využitelnost tohoto ukazatele při hodnocení, je zastaralost jeho publikovaných hodnot, jež nereflektují aktuální situaci z hlediska nabídky i poptávky po zdravotní péči.
S ohledem na tyto nedostatky běžně používaných ukazatelů se jako dobrý počin zdálo vydání výše uvedeného nařízení vlády č. 307/2012 Sb., o místní a časové dostupnosti zdravotních služeb (24), které vychází ze zákona č. 48/1997 Sb., o veřejném zdravotním pojištění (27), a zákona č. 372/2011 Sb., o zdravotních službách a podmínkách jejich poskytování (28). Pojem místní dostupnost se v těchto zákonech explicitně vyskytuje. Zákon č. 48/1997 Sb. jej v §40, odst. 7a přímo definuje následovně (27): „Místní dostupností se rozumí přiměřená vzdálenost místa poskytování hrazených služeb vzhledem k místu trvalého pobytu nebo k místu bydliště pojištěnce. Místní dostupnost se vyjadřuje dojezdovou dobou. … Dojezdovou dobou se pro účely tohoto zákona rozumí doba v celých minutách, která odpovídá efektivní dostupnosti místa dopravním prostředkem rychlostí, která je přiměřená typu pozemní komunikace a je v souladu se zákonem upravujícím provoz na pozemních komunikacích. Dojezdové doby stanoví vláda nařízením.“
Vymezení místní dostupnosti v těchto legislativních dokumentech je však příliš obecné, nekonkretizuje parametry, na základě kterých by bylo možné dostupnost zdravotní péče v Česku objektivně hodnotit. Základním výstupem části nařízení vlády č. 307/2012 Sb., které se věnuje místní dostupnosti, je stanovení nejzazších možných dojezdových dob za zdravotními službami hrazenými z veřejného zdravotního pojištění. Stanovené dojezdové doby jsou rozděleny do několika skupin, přičemž jsou určeny zvlášť pro poskytovatele ambulantní péče a zvlášť pro poskytovatele lůžkové péče. Zde nacházíme zásadní rozpor, kdy jsou pro totožnou službu stanovené odlišné dojezdové doby. Například ambulantní gynekologická péče v rámci nemocnic má o 25 minut delší dojezdovou dobu, než „samostatná“ ambulantní gynekologická pracoviště, což nemá racionální opodstatnění.
Další problém lze identifikovat ve výčtu tzv. oborů nebo služeb (viz znění příslušného nařízení), které jsou široce definované a není možné je tak jednoznačně přiřadit k jednotlivým zdravotnickým odbornostem. Ideálním řešením by v tomto případě byla taková přílohová část, která by pro danou zdravotnickou odbornost stanovila příslušnou dojezdovou dobu.
Zásadní nedostatky v daném nařízení vlády však podle nás lze spatřovat ve dvou jiných, zdánlivě banálních aspektech. Prvním z nich je neuvedení specifikace, pro jaký způsob dopravy (tj. individuální vs. hromadná) a typ dopravního prostředku (automobil, autobus…) jsou uvedené dojezdové doby konstruovány. Předpokládáme-li, že se jedná o individuální automobilovou dopravu, mělo by nařízení také stanovit průměrnou rychlost pro každý typ komunikace. Zároveň v tomto nařízení chybí informace o kapacitním vytížení pracovišť – na stejnou úroveň jsou zde stavěna pracoviště, kde lékař pracuje na plný úvazek, s těmi, jež poskytují péči jen v omezeném počtu hodin.
Stejně tak by se měla pozornost věnovat samotnému stanovení hraničních dojezdových dob. Z dostupných informací není znám postup, jak byly dojezdové doby v příslušném nařízení definovány. Jedním z efektivních nástrojů verifikace expertně určených dojezdových dob je využití geografických informačních systémů (GIS). Skutečnost, že vhodné stanovení dojezdových dob v popisovaném nařízení by mohlo být podrobeno hlubší analýze, lze doložit na příkladu odbornosti praktického lékařství pro děti a dorost. Nařízení vlády stanovuje, že tato zdravotní služba by měla být dostupná do 35 minut. Pokud vypočteme dostupnost v GIS, zjistíme, že na území Česka neexistuje lokalita, která by při využití osobní automobilové dopravy nesplňovala uvedené kritérium (obr. 1)5).
Obr. 1. Místní dostupnost k pracovištím praktického lékařství pro děti a dorost v minutách; stav k 31. 12. 2015 
(zdroj dat: 19; vlastní zpracování v programu ArcGIS ArcMap 10.4 a jeho nadstavby Network Analyst). Nástroje prostorových analýz v GIS mají široké využití. Jedním z dalších konkrétních příkladů může být návrh redukce sítě poskytovatelů zdravotních služeb tak, aby odpovídalo již zmíněnému nařízení vlády. Modelovým případem může být například situace, kdy bychom chtěli rozmístit pracoviště na území Česka tak, aby byla zachována podmínka dostupnosti v maximální dojezdové době 35 minut. Vstupním předpokladem navíc může být podmínka lokalizovat pracoviště v obcích, které mají více než např. 2000 obyvatel, a to zejména z toho důvodu, aby se jednalo o obce, které budou v dané oblasti spádové. Výsledkem takového postupu je, že by teoreticky stačilo rozmístit pracoviště do 125 obcí Česka, čímž by zákonná podmínka upravující dostupnost primární zdravotní péče byla naplněna.
Obr. 2. Rozmístění obcí s pracovišti zdravotnických služeb tak, aby byla splněna maximální dojezdová doba 35 minut 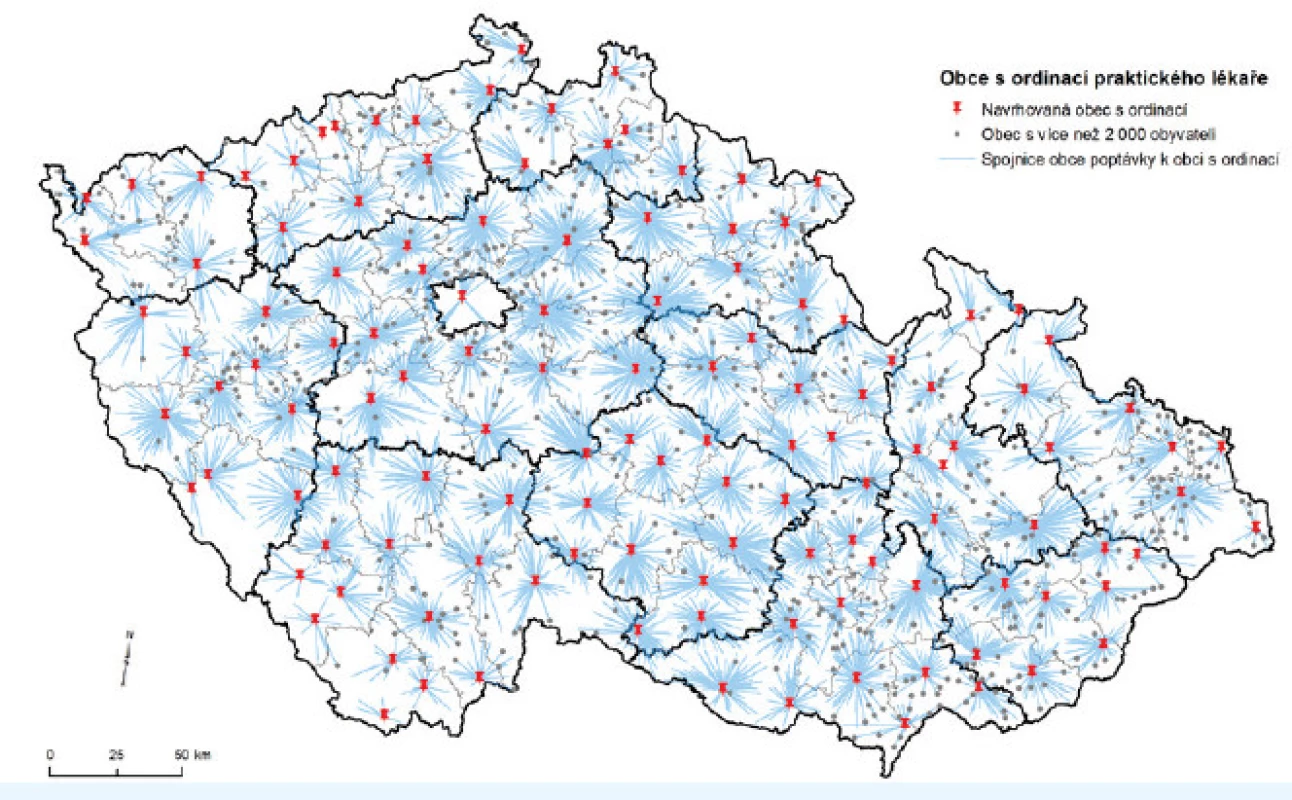
(zdroj: vlastní zpracování v programu ArcGIS ArcMap 10.4 a jeho nadstavby Network Analyst). Tyto příklady názorně ilustrují vhodnost nástrojů GIS, jelikož lze pomocí nich nejen vypočíst dojezdové doby, které budou více reflektovat reálnou dostupnost, ale také poukázat na problematická území s horší dostupností zdravotní péče.
Pouhé stanovení maximálních dojezdových dob však samo o sobě nezaručuje naplnění požadavku dostupnosti zdravotní péče. Nutností je hledání postupů umožňujících zakomponování faktorů, které mohou výrazně ovlivňovat dostupnost zdravotní péče nejen v současnosti, ale i blízké budoucnosti.
Faktory ovlivňující dostupnost zdravotní péče
Jak bylo poukázáno výše, kvantifikovat dostupnost zdravotní péče je složité. Existuje několik skupin faktorů, které ji ovlivňují. Hlavní omezení v dostupnosti zdravotní péče byla shrnuta již v publikovaných studiích (např. 1, 2, 29, 30). Schématem na obr. 3 lze tyto okruhy hlavních faktorů vizualizovat.
Obr. 3. Dostupnost zdravotní péče a vazba na faktory, které ji ovlivňují 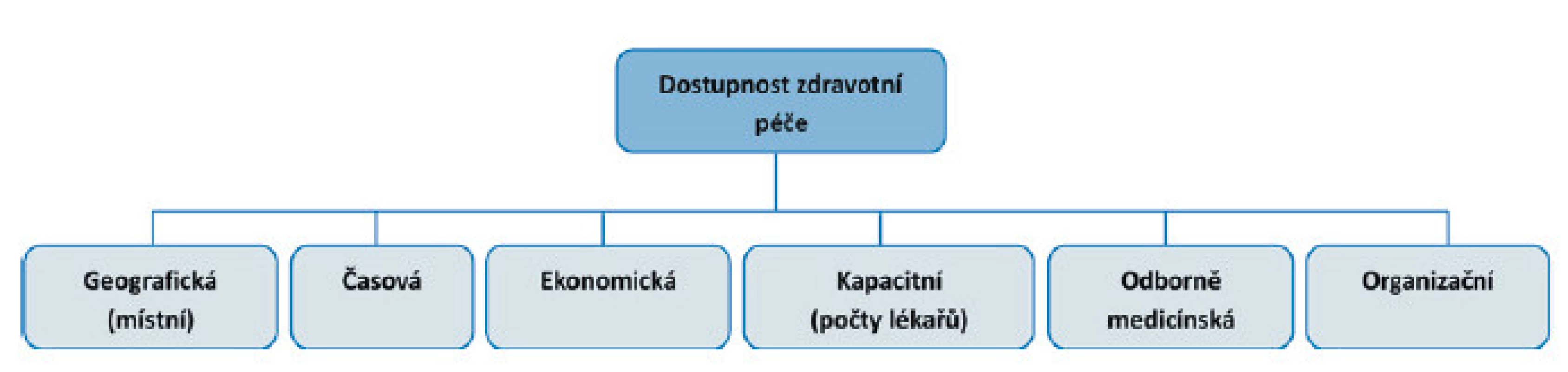
(zdroj: 29; upraveno autory). Jednak jde o již zmiňovanou místní a časovou dostupnost, jejímuž vymezení jsme se věnovali výše, dále je to tzv. ekonomická dostupnost, která odpovídá možnostem pacienta hradit poskytnutou zdravotní péči. Další tři faktory (kapacitní, odborně medicínské a organizační) odrážejí kvalitu a nabídku poskytované péče. Otázkou je, zda je kapacita lékařské péče dostatečná pro uspokojení potřeb pacientů a zda počet lékařů (jejich úvazků) odráží změny ve zdravotním stavu obyvatelstva a poptávku po daném oboru zdravotní péče. Důležité také je, zda odbornost či nabízené služby (organizační dostupnost) odpovídají potřebám obyvatelstva v příslušné spádové oblasti.
Pro lepší pochopení vlivu faktorů na dostupnost zdravotní péče se pokusíme v následujících odstavcích uvedené determinanty více konkretizovat. Pro ilustraci jsme si vybrali odbornost praktického lékařství pro děti a dorost, která se v současné době potýká s nemalými problémy (viz dříve – popis vstupních dat).
Fyzický počet lékařů vs. úvazková kapacita lékařů
Pro fungování zdravotnického systému je důležité mít k dispozici dostatečný počet zdravotnických pracovníků. Avšak jejich počet nelze ztotožňovat s jejich celkovou kapacitou. Úvazková kapacita lékařů (tj. celkový úhrn kapacit lékařů vycházející z ordinačních hodin, v praxi používaný spíše pojem přepočtený počet pracovníků, dále jen PPP) je u téměř všech zdravotnických odborností nižší než jejich fyzický počet (FPP). Například poměr mezi PPP a FPP u praktických lékařů pro děti a dorost činí 93 % (3, 18), přičemž jsou patrné regionální rozdíly již na úrovni okresů (obr. 4). V praxi je tak znatelný rozdíl v tom, zda lékař na daném pracovišti ordinuje na plný úvazek (tj. 1,00 PPP), nebo např. na čtvrtinový (tj. 0,25 PPP).
Obr. 4. Průměrná výše kapacity lékaře na pracovišti praktického lékařství pro děti a dorost; stav k 31. 12. 2015 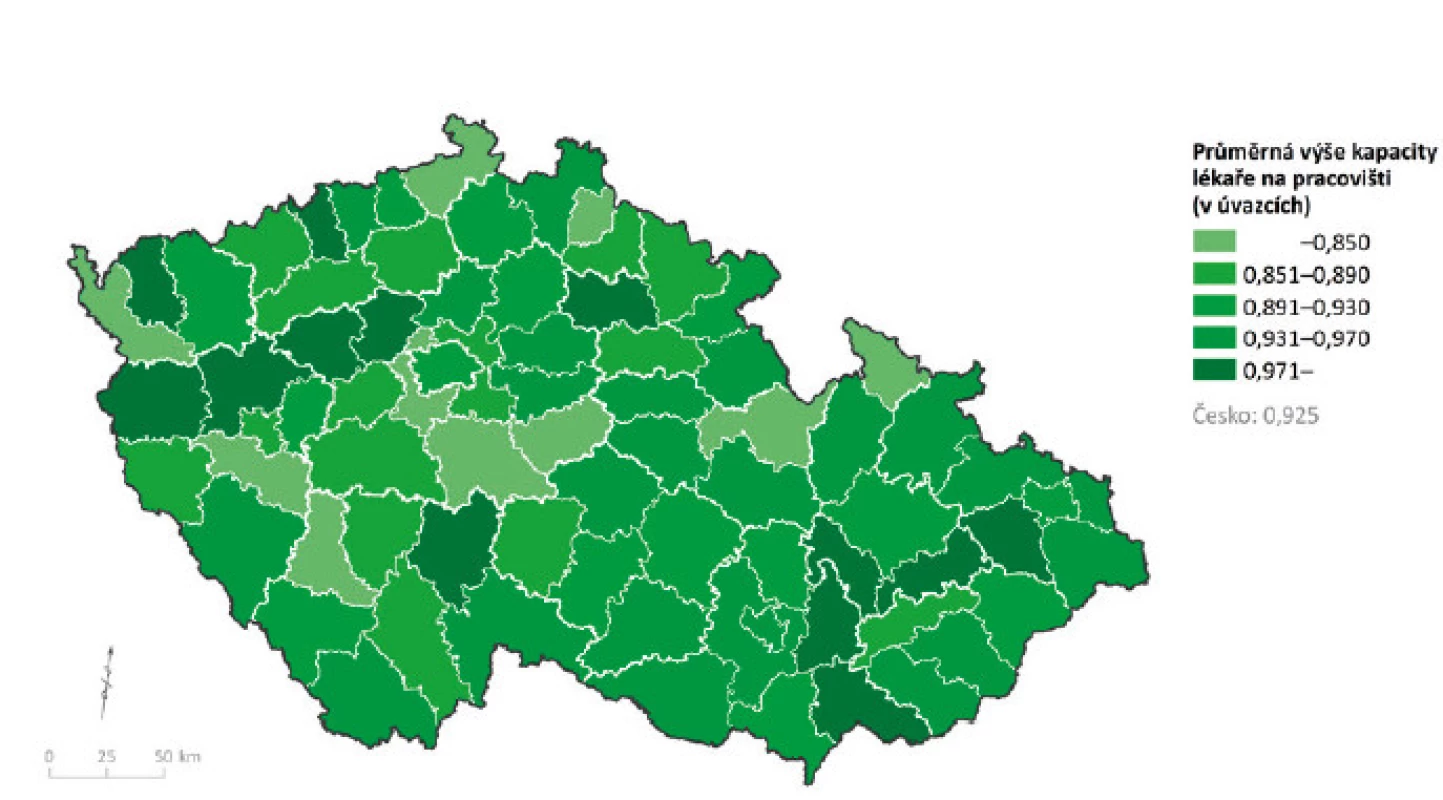
(zdroj dat: 19; vlastní zpracování v programu ArcGIS ArcMap 10.4). Věková a pohlavní struktura lékařů
Významný vliv na poskytování kvalitní zdravotní péče má také struktura lékařů dle věku a pohlaví. Pohlavní struktura na straně poskytovatelů péče může hrát roli především ve věku, kdy se ženy-lékařky stávají matkami a na určitou dobu jsou nucené omezit svou lékařskou praxi, stejně jako v rozdílném věku odchodu do důchodu pro muže a ženy. Dle věku a pohlaví lékaře lze vysledovat odlišnou intenzitu tzv. výstupu ze zdravotnického systému (např. 7).
Ačkoliv je možné dokumentovat rozdíly mezi lékaři a lékařkami co se týče výše a struktury jejich úvazků a zapojení se do systému poskytování péče, mnohem významnější pro dlouhodobou udržitelnost poskytování zdravotní péče je věková struktura lékařů. Obecně lze konstatovat, že věková struktura lékařů primární péče je značně regresivní, a to především v obou odbornostech praktického lékařství (viz např. 3). Průměrný věk na konci roku 2015 činil u praktických lékařů pro děti a dorost 57 let, což bylo způsobeno především tím, že 42 % úvazků patří lékařům ve věku 60 a více let. Lékařů mladších 40 let je pouze 5 % (obr. 5).
Obr. 5. Věková struktura fyzického a přepočteného počtu praktických lékařů pro děti a dorost; stav k 31. 12. 2015 
(zdroj dat: 19; vlastní zpracování). Při pohledu na ne zcela příznivou věkovou strukturu lékařů v oboru PLDD je z hlediska budoucího fungování systému zřejmé, proč je při hodnocení dostupnosti zdravotní péče nutností tento aspekt zohledňovat. Potenciálně hrozí výrazné snížení dostupnosti zdravotní péče (obr. 6–8). Regionální diferenciace hodnot souhrnných ukazatelů věkové struktury lékařů PLDD je relativně vysoká, u průměrného věku registrujeme variační rozpětí téměř 11 let (nejvyšší průměrný věk je v okrese Nymburk, a to 62,8 roku; nejnižší pak v okrese Ústí nad Orlicí, a to 52,0 let); stejně tak jsou značné rozdíly v zastoupení lékařů této odbornosti podle hlavních věkových skupin.
Problémy lze vidět především v případě podílu mladých lékařů, kdy např. ve věku do 40 let nebyl ve 29 okresech evidován ani částečný úvazek této skupiny lékařů a podíl v dalších 16 okresech nepřevýšil 5% hranici (pouze 9 okresů vykazuje podíl vyšší než 10 %, nejvíce Praha-východ − 19 %). Stejně tak při pohledu na podíl kapacity lékařů PLDD ve věku 60 a více let lze sledovat značné rozdíly – nejvyšší zastoupení bylo evidováno v okrese Kutná Hora (65,5 %), přičemž další 4 okresy vykazovaly více než 60% podíl; nejnižší hodnoty byly zaznamenány v okrese Prachatice (9,5 %).
Obr. 6. Průměrný věk praktického lékaře pro děti a dorost; stav k 31. 12. 2015 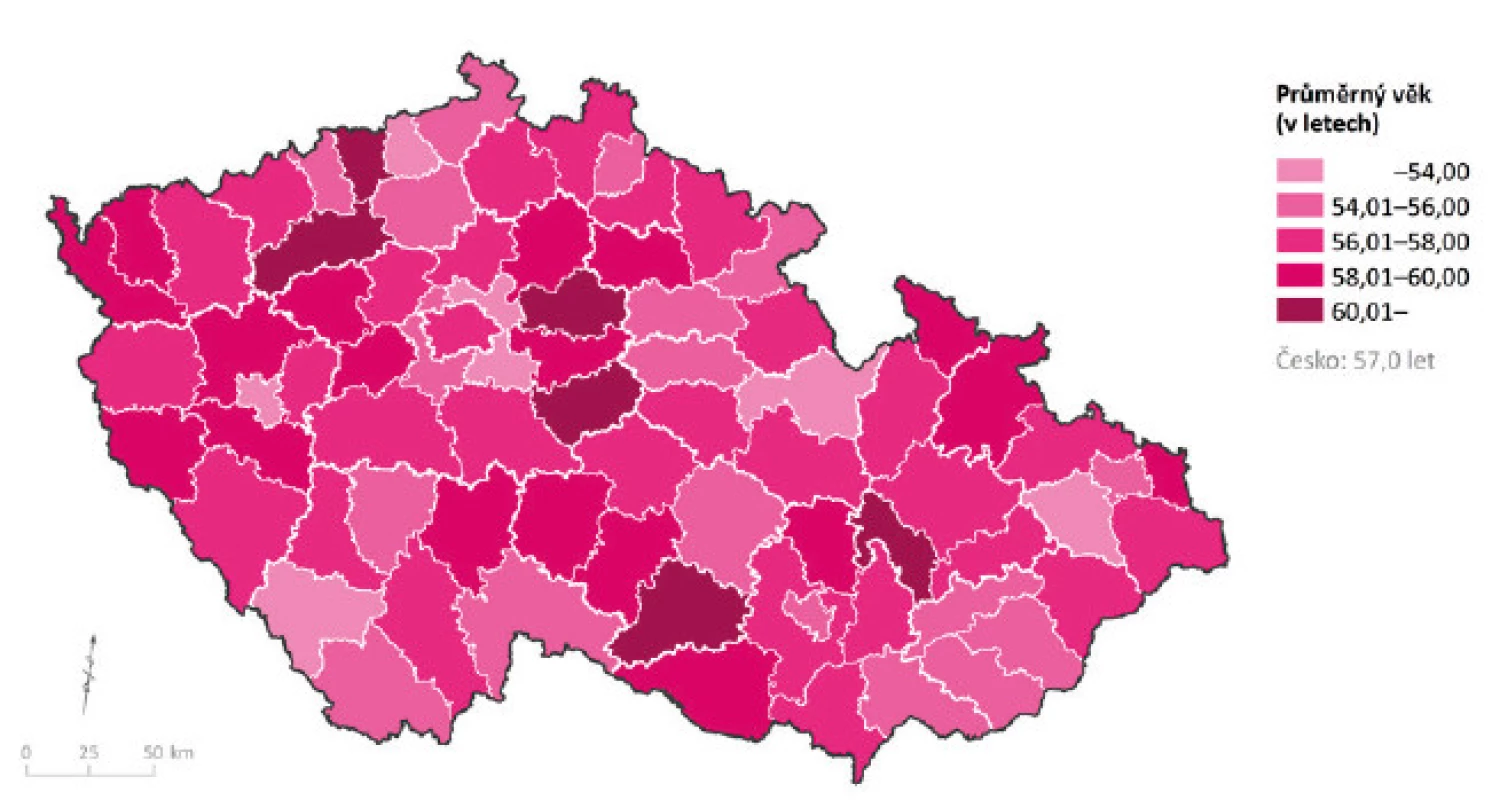
(zdroj dat: 19; vlastní zpracování v programu ArcGIS ArcMap 10.4). Obr. 7. Podíl kapacity praktických lékařů pro děti a dorost mladších 40 let na celkové kapacitě; stav k 31. 12. 2015 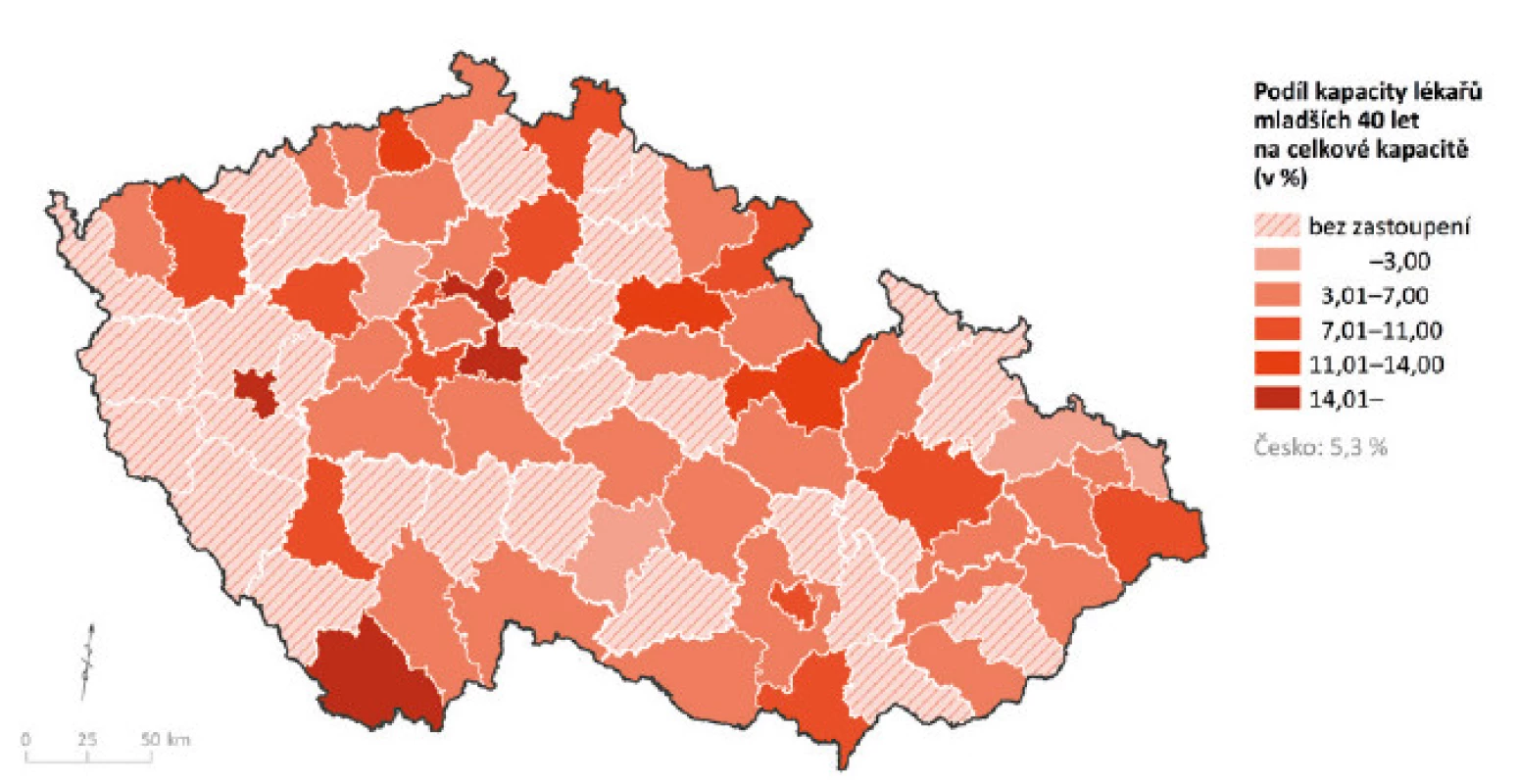
(zdroj dat: 19; vlastní zpracování v programu ArcGIS ArcMap 10.4). Obr. 8. Podíl kapacity praktických lékařů pro děti a dorost ve věku 60 a více let na celkové kapacitě; stav k 31. 12. 2015 
(zdroj dat: 19; vlastní zpracování v programu ArcGIS ArcMap 10.4). V souvislosti s věkovou a pohlavní strukturou lékařů a jejich průměrnou úvazkovou kapacitou je na místě zmínit skutečnost, že s věkem se tato průměrná výše mění. Z tab. 1 je zjevné, že s věkem se postupně průměrná kapacita lékaře na pracovištích primární péče zvyšuje, avšak po dosažení důchodového věku naopak klesá. V souvislosti s nepříznivou věkovou strukturu lékařů v primární zdravotní péči značí tato skutečnost potenciální problémy v dostupnosti zdravotní péče.
Tab. 1. Průměrná výše úvazku praktického lékaře pro děti a dorost podle věku a pohlaví; stav k 31. 12. 2015 
(zdroj dat: 19; vlastní zpracování). Věková a pohlavní struktura pacientů, která se vztahuje k danému typu poskytované zdravotní péče
Důležitou roli v otázce poskytování a čerpání zdravotní péče hraje rovněž věková a pohlavní struktura na straně obyvatelstva, resp. na straně příjemců péče. Věková skladba obyvatelstva v jednotlivých regionech Česka je odlišná. To dokládá obr. 5, který ukazuje regionální rozdíly tzv. indexu potenciální náročnosti poskytování zdravotní péče. Tento ukazatel byl vypočten na základě aplikace věkových indexů používaných pro kapitační účely u praktických lékařů (dáno úhradovou vyhláškou MZ ČR6); 31) na věkovou strukturu obyvatelstva v jednotlivých okresech Česka.
Na úrovni okresů se tak dají vymezit oblasti, které s ohledem na starší věkovou skladbu svých obyvatel mohou vykazovat možnou vyšší náročnost poskytování zdravotní péče, jelikož dochází k vyšší frekvenci kontaktů mezi pacientem a lékařem. Tzn. při stejné kapacitě poskytovaných služeb na určitý počet obyvatel lze předpokládat zvýšené počty kontaktů mezi pacienty a lékaři. Jako názorný příklad lze uvést obyvatelstvo ve věku 0–19 let, tj. kmene pojištěnců pro odbornost praktických lékařů pro děti a dorost. Vyšší podíl dětí a mladistvých v populaci jednotlivých spádových oblastí bude zvyšovat nároky na počet praktických lékařů pro děti a dorost. V okresech městského typu čí v zázemí velkých měst je potenciální náročnost péče o pacienty vyšší i o více než 5 % proti průměru Česka, zatímco v oblastech, které se potýkají s nízkou porodností, je tato náročnost oproti celostátnímu průměru o 5 % nižší (obr. 9).
Obr. 9. Index potenciální náročnosti poskytování zdravotní péče pro obyvatelstvo ve věku 0–19 let; stav k 31. 12. 2015 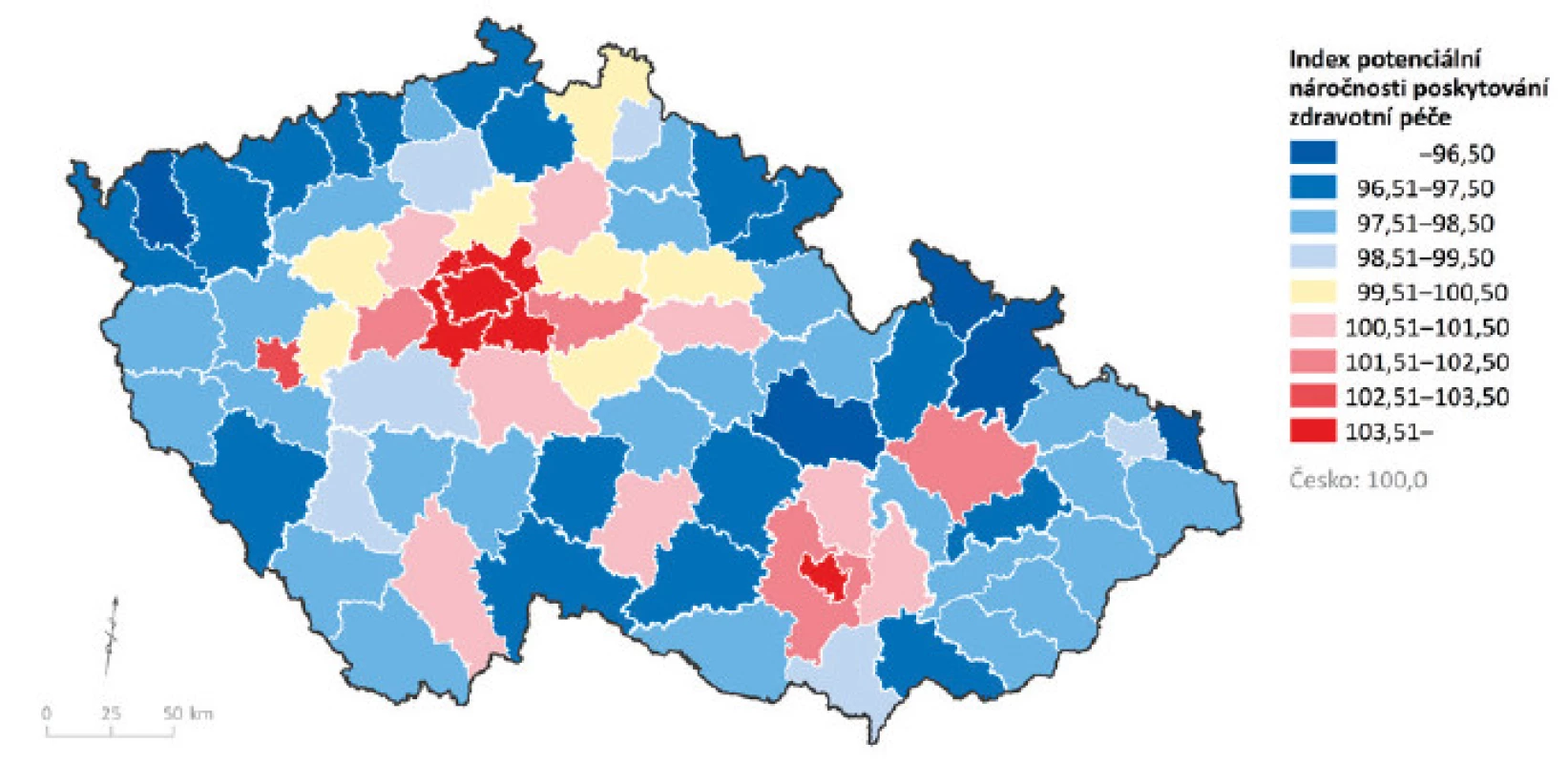
(zdroj dat: 19, 32; vlastní zpracování v programu ArcGIS ArcMap 10.4). Z uvedené analýzy plyne, že při hodnocení dostupnosti zdravotní péče je nutné brát v potaz právě věkovou strukturu exponované populace, tzn. kapacity lékařské péče v dané odbornosti vztahovat na tu část populace, která danou péči nejvíce spotřebovává.
Vymezení a typ hodnoceného území
Mezi hlavní důvody, proč není vhodné se při hodnocení dostupnosti zdravotní péče omezit jen na často používaný ukazatel počtu lékařů na 100 000 obyvatel, je problematika typu regionu, za který je zmíněný ukazatel obvykle počítán. Územní jednotky (např. okresy) představují v tomto pojetí statické rozdělení Česka na menší administrativní celky, které nemusejí reflektovat přirozenou spádovost v rámci území. Přirozené, spádové regiony tak mohou být rozdělené např. hranicí okresu a dostupnost je tak značně zkreslená. V tomto ohledu je lepší sledovat územní rozdíly např. na úrovni obcí s rozšířenou působnosti (ORP), které již více reflektují přirozenou dopravní spádovost v rámci území. Nejvhodnějším přístupem je však zvolení metody, která vliv administrativních územních jednotek zcela eliminuje. Pomocí metod GIS lze pro každý bod poptávky, na základě času či vzdálenosti, určit nejbližší pracoviště zdravotní péče a tím vytvořit přirozené spádové regiony pro každé takové pracoviště.
Co se týče typu hodnoceného území, i zde existuje široké spektrum faktorů majících vliv na hodnocení dostupnosti zdravotní péče. Jednou z nich je postavení studovaného území ze sociálně-geografického hlediska v kontextu jádrových a periferních oblastí (33). Jedná se o to, že jádrové oblasti v sobě koncentrují značné množství různorodé zdravotní péče pro velký počet obyvatel. Z tohoto důvodu nejsou dojezdové doby hlavním problémem, tím je spíše dostatečná kapacita poskytované zdravotní péče. Naopak u poskytovatelů zdravotní péče, kteří obsluhují regiony periferního typu (především u lékařů primární zdravotní péče), je nutné brát v potaz rozsah území, jež lékař musí obsluhovat. Často se jedná o rozlehlejší, příhraniční oblasti s horší dopravní dostupností, což výrazně znesnadňuje poskytování zdravotní péče. Svou roli zde hraje zajisté nízká atraktivita regionu (zvlášť pro začínající lékaře), ale také jeho specifická poloha (např. poskytování zdravotní péče v příhraničních oblastech pro zahraniční pacienty či dojížďka za prací za hranice Česka). Právě proto by sociálně geografické aspekty měly být brány v potaz při hodnocení dostupnosti zdravotní péče.
S výše uvedenými typy území blízce souvisí ještě jeden faktor, který by neměl být opomíjen, a to dojížďka za zdravotní péčí, resp. nesoulad mezi místem bydliště pacienta a místem ošetřujícího lékaře. Ačkoliv většina obyvatel volí svého ošetřujícího lékaře v místě svého bydliště (zvlášť v oblasti primární zdravotní péče), určité skupiny obyvatelstva mají svého ošetřujícího lékaře jinde, např. v místě výkonu svého povolání. V rámci praktického lékařství pro děti a dorost se místo pracoviště PLDD může shodovat s místem výkonu práce rodičů dítěte. Pro ilustraci tohoto problému možno uvést zázemí Prahy (obr. 10), kde mnoho obyvatel pracuje v hlavním městě a zároveň – především z praktických důvodů – v tomto městě mají ošetřující lékaře jak pro sebe, tak pro své děti. Proto např. v okrese Praha-západ má pouze 56 % osob ve věku 0–19 let svého registrovaného PLDD v tomto okrese, do Prahy dojíždí za péčí z tohoto okresu 38 % obyvatel ve věku 0–19 let (u okresu Praha-východ se jedná o 59 % obyvatel s PLDD v místě bydliště, 28 % dojíždí za péčí do Prahy).
Obr. 10. Podíl pojištěnců ve věku 0–19 let, kteří mají shodný okres svého trvalého bydliště s okresem pracoviště svého praktického lékaře pro děti a dorost; stav k 31. 12. 2015 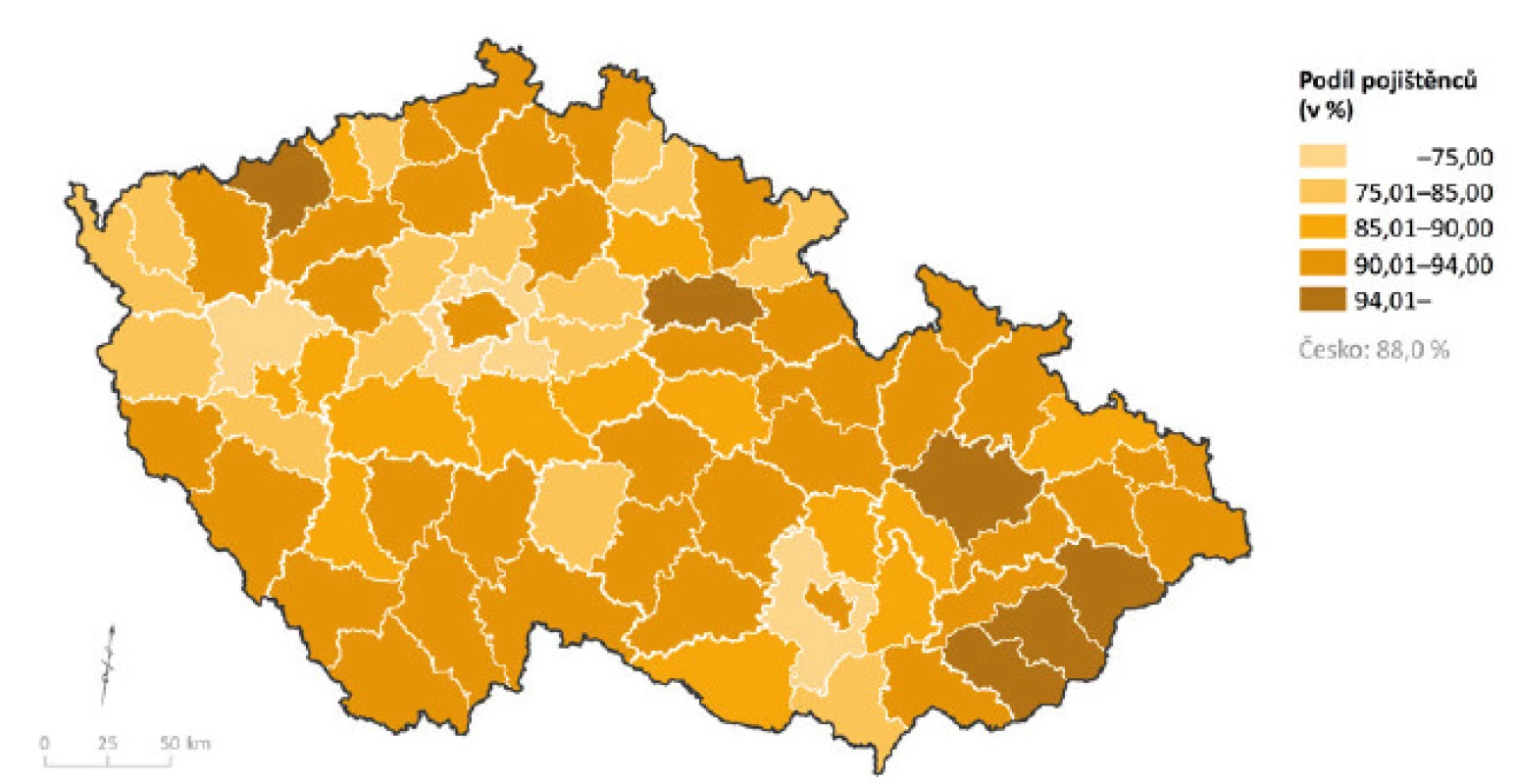
(zdroj dat: 19; vlastní zpracování v programu ArcGIS ArcMap 10.4). Tyto hodnoty jsou také ovlivněny dalším faktorem, a to problematikou trvalého vs. obvyklého bydliště, kdy má mnoho obyvatel své trvalé bydliště (podle něhož jsou ovšem přisuzováni k příslušným spádovým obvodům) jinde, než obvykle žijí (viz např. výsledky posledního sčítání lidu v roce 2011, které byly pro větší relevantnost publikovány právě podle obvyklého, nikoliv trvalého bydliště obyvatele).
Závěr
Dostupná a kvalitní zdravotní péče jsou důležitými aspekty při hodnocení vyspělosti úrovně zdravotnictví. Kvalitu zdravotní péče by měly zajišťovat − a také zajišťují − příslušné standardy vytvořené ministerstvem zdravotnictví nebo příslušnými odbornými společnostmi. Avšak hodnocení dostupnosti zdravotní péče se věnuje prozatím malá pozornost. Nejčastěji se používají ukazatele, které nezohledňují komplexnost dané problematiky, často jsou určovány za „uměle“ vytvořené administrativní jednotky nebo vycházejí z nevhodných datových podkladů a tím nereflektují reálný stav.
Dalším častým nedostatkem je skutečnost, že se při hodnocení dostupnosti nevyužívají moderní výzkumné metody jako například nástroje GIS, které umožňují přesné vymezení spádových regionů. S takto vymezenými regiony se následně dá pracovat i v rámci zakomponování dalších faktorů, které mají vliv na hodnocení dostupnosti zdravotní péče. Důležitá je také otázka použití vhodných datových podkladů, kdy je zapotřebí pracovat s prostorovými daty a mít v patřičných databázích poskytovatelů péče údaje týkající se geografické lokalizace jednotlivých pracovišť (geografické souřadnice pro přesné určení místa poskytované péče či napojení na Registr územní identifikace, adres a nemovitostí – RÚIAN). Spojení různých databází je na některých zainteresovaných institucích teprve v počátcích (MZ ČR, resp. ÚZIS ČR nebo zdravotní pojišťovny,…), případně se vůbec neřeší.
Faktorů, které ovlivňují dostupnost zdravotní péče, je dlouhá řada, nicméně mezi ty nejvýznamnější se v současné době nejen v oblasti primární zdravotní péče řadí věková struktura lékařů, kdy se mnohé odbornosti potýkají s vysokým podílem lékařů ve vyšším a vysokém věku, aniž by byla zajištěná dostatečná náhrada mladšími kolegy. Vedle toho existuje další skupina faktorů, které ovlivňují dostupnost zdravotní péče, avšak nelze je přímo kvantifikovat, jako je např. samotná osobní volba lékaře, kolik bude mít registrovaných pacientů.
Je nezbytné debatovat o současných metodách hodnocení dostupnosti zdravotní péče a věnovat pozornost jejich patřičnému legislativnímu ukotvení. Důvody pro změnu současné legislativy lze nalézt především v nepřesné specifikaci základních kritérií a pojmů. Bez tohoto opatření není možno vyžadovat dodržování zajištění dostupnosti ze strany zdravotních pojišťoven, které to mají zákonem nařízeno. V rámci změny přístupu a celkové koncepce v hodnocení dostupnosti zdravotní péče je pak zapotřebí brát v potaz nepříznivé demografické parametry jak na straně poskytovatelů, tak i příjemců zdravotních služeb, a též zvyšující se společenský a ekonomický tlak na poskytování zdravotní péče. Zároveň je nezbytné na řešenou problematiku nahlížet v perspektivě a včas identifikovat prozatím skryté hrozby. Včasné rozpoznání problémů nejen na celostátní, ale především na regionální úrovni je jednou z klíčových podmínek pro udržení dostupnosti a kvality zdravotní péče.
Pozn.:
- Článek vznikl v rámci projektu TAČR Omega č. TD03000312 „Hodnocení a modelování dostupnosti primární zdravotní péče jako klíčového aspektu zdravotní péče v ČR“.
- Např. http://apps.who.int/gho/data/node.main.A1442?lang=en
- Např. https://data.oecd.org/healthres/doctors.htm#indicator-chart
- Např. http://ec.europa.eu/eurostat/data/database, sekce Health > Health Care > Health Care Staff
- Tato analýza byla provedena nad současnou silniční sítí při použití expertně stanovených průjezdních rychlostí (viz 19).
- I přes určité změny v hodnotách věkových indexů od začátku roku 2016 byl použit stav platný k roku 2015, a to s ohledem na dostupné stavy počtu obyvatel dle věku za jednotlivé okresy Česka stejně jako na srovnatelnost s ostatními datovými výstupy, které jsou v tomto článku prezentovány.
Poděkování:
Článek vznikl za finanční podpory projektu TAČR Omega: „Hodnocení a modelování dostupnosti primární zdravotní péče jako klíčového aspektu zdravotní péče v ČR“ (č. TD03000312).
Seznam použitých zkratek
FPP fyzický počet pracovníků
GIS geografický informační systém
MZ ČR Ministerstvo zdravotnictví ČR
ORP obce s rozšířenou působností
PAS poskytovatelé ambulantních služeb
PLDD praktické lékařství pro děti a dorost
PLS poskytovatelé lůžkových služeb
PZP primární zdravotní péče
PPP přepočtený počet pracovníků (úvazková kapacita)
RÚIAN Registr územní identifikace, adres a nemovitostí
ÚZIS ČR Ústav zdravotnických informací a statistiky ČR
VZP ČR Všeobecná zdravotní pojišťovna ČR
Adresa pro korespondenci:
RNDr. Luděk Šídlo, Ph.D.
Katedra demografie a geodemografie
Přírodovědecká fakulta UK
Albertov 6
128 43 Praha 2
Tel.: 603 975 492
e-mail: ludek.sidlo@natur.cuni.cz
Zdroje
1. Janečková H, Hnilicová H. Úvod do veřejného zdravotnictví. Portál, Praha, 2009.
2. Kulatý stůl k budoucnosti financování zdravotnictví v ČR. Zpráva o stavu, vývoji a výhledu zdravotnictví v ČR. Zdravotnictví v číslech a názorech. Kulatý stůl…, Praha, 2008.
3. Šídlo L, Novák M, Kocová M, Bartoň P. Physicians in the Czech Republic: a demographic perspective. Demografie 2015; 57(4): 309‒318.
4. Šídlo L. Lékaři primární zdravotní péče v České republice z pohledu demografie – současný stav jako základní kámen budoucího vývoje. Časopis lékařů českých 2010; 149(12): 563–571.
5. Šídlo L. Regionální diferenciace věkové struktury praktických lékařů v České republice na počátku 21. století. Praktický lékař 2010; 90(12): 704–707.
6. Šídlo L. Primární zdravotní péče v ohrožení? Modelová scénáře budoucího vývoje lékařů primární zdravotní péče v ČR. Zdravotnictví v ČR 2011; 14(1): 2–7.
7. Šídlo L. Stárnutí lékařů primární zdravotní péče v České republice. Demografie 2011; 53(3): 203–213.
8. Fischer J. Bude v ČR za 15 let dostatek zubních lékařů? LKS 2007; 17(7–8): 9–13.
9. Svobodová M. Nedostatek zubních lékařů je pouze relativní. Zdravotnické noviny 2011. Dostupné na: http://zdravi.euro.cz/clanek/sestra/nedostatek-zubnich-lekaru-je-pouze-relativni-459937
10. Rodriguez V. Zubaři nad zlato: stomatologů je dost, jsou jen špatně rozmístění. Týden 2011. Dostupné na: www.tyden.cz/rubriky/domaci/zdravotnictvi/stomatologu-je-dost-jsou-jen-spatne-rozmisteni_202656.html
11. Novák M. Dostupnost zdravotní péče v ČR v závislosti na geodemografických charakteristikách obyvatelstva. Disertační práce. Katedra demografie a geodemografie PřF UK, Praha, 2015.
12. Kocová M, Novák M, Šídlo L. Accessibility of diabetes care in the Czech Republic. AUC Geographica 2016; 51(2): 167–176.
13. World Health Survey 2003. Report of Czech Republic. WHO, 2012. Dostupné na: http://apps.who.int/healthinfo/systems/surveydata/index.php/catalog/74/related_materials
14. Rychtaříková J, Kuchařová V. Úvod. In: Rychtaříková J, Kuchařová V (eds.): Rodina, partnerství a demografické stárnutí. Přírodovědecká fakulta Univerzity Karlovy v Praze a Výzkumný ústav práce a sociálních věcí, v. v. i., Praha, 2008.
15. Rychtaříková J. Demografické stárnutí: společný problém, stejné strategie? Zpravodaj České demografické společnosti 2010; 51 : 1–2.
16. Rychtaříková J. Poválečný vývoj demografického chování obyvatelstva na území České republiky do počátku devadesátých let. In: Burcin B. a kol.: Demografická situace České republiky: proměny a kontexty 1993–2008. Sociologické nakladatelství (SLON), Praha, 2010 : 19–36.
17. Mašková M. Demografické aspekty stárnutí obyvatelstva České republiky. Demografie 1993; 35(4): 236–246.
18. Ročenka VZP ČR za rok 2015. VZP ČR, Praha, 2016.
19. Vytříděná anonymizovaná data poskytnutá VZP ČR pro účely projektu TAČR Omega (č. TD03000312). VZP ČR, Praha, 2016.
20. Změny počtu pojištěnců jednotlivých zdravotních pojišťoven mezi 1. 1. 2015 a 1. 1. 2016 po krajích. MZ ČR, Praha, 2016. Dostupné na: www.mzcr.cz/obsah/zmeny-poctu-pojistencu-jednotlivych-zdravotnich-pojistoven-mezi-112015-a-112016-po-krajich_3507_3.html
21. Morris JM, Dumble PL, Wigan MR. Accessibility indicators for transport planning. Transportation Research 1978; 13A: 91–109.
22. Jarolímek J. Analýza dopravní obslužnosti v okrese Benešov z hlediska dojížďky do zaměstnání. Bakalářská práce. Pedagogická fakulta ZČU, Plzeň, 2005.
23. Hudeček T. a kol. Dopravní dostupnost Prahy. Časová dostupnost v silniční a železniční síti v roce 2012. Univerzita Palackého v Olomouci, Olomouc, 2012.
24. Nařízení vlády o místní a časové dostupnosti zdravotních služeb. In: Sbírka zákonů České republiky 2013, částka 110, č. práv. předpisu 307/2012, s. 3986–3991.
25. Ettelt S. et al. Capacity planning in health care. A review of the international experience. European Observatory on Health Systems and Policies, WHO European Centre for Health Policy, 2008.
26. Zdravotně pojistný plán Všeobecné zdravotní pojišťovny České republiky na rok 1997. Společná Česko-slovenská digitální parlamentní knihovna. PSP ČR, 1996. Dostupné na: www.psp.cz/eknih/1996ps/tisky/t011300a.htm
27. Zákon č. 48/1997 Sb., o veřejném zdravotním pojištění.
28. Zákon č. 372/2011 Sb., o zdravotních službách a podmínkách jejich poskytování.
29. Ivanová K. Dostupnost zdravotní péče v Olomouckém kraji. Atestační práce. Institut postgraduálního vzdělávání ve zdravotnictví, Škola veřejného zdravotnictví, Praha, 2003.
30. Gulliford M, Morgan M (eds.). Access to Health Care. Routledge, London, 2003.
31. Číselník věkových indexů. VZP ČR. Dostupné na: www.vzp.cz/poskytovatele/ciselniky/vekove-indexy
32. Věkové složení obyvatelstva ‒ 2015. ČSÚ. Dostupné na: www.czso.cz/csu/czso/vekove-slozeni-obyvatelstva
33. Hampl M. Geografická organizace společnosti v České republice: transformační procesy a jejich obecný kontext. DemoArt, Praha, 2005.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek Kouření a lékové interakceČlánek Kouření chirurgy nezajímá?Článek ÚvodemČlánek Kouření a imunitaČlánek JubilantiČlánek Jubilanti
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Kouření a lékové interakce
- Kouření chirurgy nezajímá?
- Centrum závislosti na nikotinu při Mayo Clinic
- Centra pro závislé na tabáku v ČR v roce 2016
- Co znamená „Nekuřácká nemocnice“?
- Možnosti transplantace dělohy v České republice – indikace, výzkum a klinické zkušenosti
- Úvodem
- Etické aspekty transplantace dělohy
- Epidemie užívání tabáku v klinické praxi
- K otázce hodnocení dostupnosti zdravotní péče v Česku
- Princip dvojího účinku. Zabíjení v mezích morálky
- Jubilanti
- Jubilanti
- Přednáškové večery Spolku českých lékařů v Praze (duben 2017)
- Kouření a imunita
- Kouření v těhotenství – vliv na matku a dítě, možnosti léčby závislosti na tabáku
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Kouření v těhotenství – vliv na matku a dítě, možnosti léčby závislosti na tabáku
- Kouření a lékové interakce
- Možnosti transplantace dělohy v České republice – indikace, výzkum a klinické zkušenosti
- Kouření a imunita
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



