-
Medical journals
- Career
Chirurgické řešení komplikované jaterní echinokokózy u dvou bulharských občanů na dvou pracovištích v České republice
Authors: P. Vávra 1; V. Třeška 2; P. Ostruszka 1; A. Sutnar 2; J. Fichtl 2; L. Hozáková 3; M. Mitták 1; J. Horáček 4
Authors‘ workplace: Chirurgická klinika FN Ostrava a LF Ostravské univerzity, přednosta Doc. MUDr. J. Dostalík, CSc. 1; Chirurgická klinika FN Plzeň, přednosta: Prof. MUDr. V. Třeška, CSc. 2; Klinika infekčního lékařství FN Ostrava, přednosta: MUDr. L. Rožnovský, CSc. 3; Ústav patologie LF Ostravské univerzity a FN Ostrava, přednosta: MUDr. J. Dvořáčková, Ph. D., MBA 4
Published in: Rozhl. Chir., 2012, roč. 91, č. 7, s. 381-387.
Category: Case Report
Overview
Echinokokóza či jinak hydatidóza je parazitární zoonóza způsobená larvální formou tasemnice Echinococcus. Její výskyt je celosvětový, mezi endemické oblasti v Evropě patří zejména regiony v okolí Středozemního moře. V České republice je její výskyt vzácný. Toto onemocnění může postihnout kterýkoliv orgán či tkáň v lidském těle, nejčastěji postiženými oblastmi jsou však játra (60 %) a plíce (20 %).
Autoři prezentují případy dvou pacientů bulharské národnosti s jaterní formou echinokokózy operovaných tentýž den na dvou různých chirurgických pracovištích v České republice.
Základem léčby je chirurgické odstranění ložiska v kombinaci s antiparazitární léčbou benzimidazoly (albendazol, mebendazol). Léčbu antiparazitiky je nutné zahájit předoperačně a měla by trvat 1–2 měsíce po operaci. Úspěšnost léčby je možné sledovat pomocí zobrazovacích metod, zejména PET/CT a sérologie. Pacienty po chirurgické i konzervativní terapii je nutné dlouhodobě sledovat pro riziko recidivy onemocnění.Klíčová slova:
echinokokóza – Albendazol – Habib Sealer 4X®Úvod
Echinokokóza neboli také hydatidóza je infekční, parazitární onemocnění způsobené tasemnicemi rodu Echinococcus (měchožil). Výskyt této zoonózy je celosvětový. V zásadě odlišujeme dva druhy parazita – Echinococcus granulosus a Echinococcus alveolaris – lišící se především svým geografickým výskytem a životním cyklem. Vzhledem ke komplikovanému životnímu cyklu parazita je toto onemocnění vázáno na pastevecké oblasti, kde vedle sebe žijí definitivní hostitel a mezihostitel. Echinococcus granulosus je typický pro pastevecké oblasti států východní Afriky, Blízkého východu, Jižní Ameriky, jihovýchodní Asie a Austrálie [1]. Na evropském kontinentě je popisován jeho vyšší výskyt ve středozemních oblastech a státech východoevropského regionu [2]. Životní cyklus je omezen na psa a mezihostitele – ovci nebo člověka. Naproti tomu Echinococcus alveolaris se vyskytuje v severnějších oblastech, v Evropě je prokázán mírný nárůst incidence a prevalence ve Švýcarsku či pobaltských státech [3, 4]. Jeho životní cyklus je širší, jako přenašeči se uplatňují psovité a kočkovité šelmy, mezihostitelem mohou být kromě hospodářských zvířat také drobní hlodavci i člověk.
S Echinokokozou se v naších poměrech setkáváme téměř výhradně u imigrantů či občanů dlouhodobě pobývajících v endemických oblastech výskytu parazita. Postižen může být kterýkoliv orgán organismu. Diseminace parazita v těle hostitele se uskutečňuje přes zažívací trakt portální cestou, proto predilekčními oblastmi, kde se echinokoková cysta nejčastěji u člověka vyvíjí, jsou játra (60 %) a plicní parenchym (20 %)[2, 5, 6]. Způsob chování (malignant behavior) této parazitární infekce tak občas napodobuje metastazování při zhoubných onemocněních.
Autoři využili raritní situace, kdy v jeden den byli v České republice operováni dva občané bulharské národnosti s diagnózou hydatidózy na dvou různých pracovištích, v Ostravě a v Plzni, a rozhodli se tyto kazuistiky společně publikovat.
Kazuistika č. 1
29letý muž bulharské národnosti byl poprvé vyšetřován ve spádovém zdravotnickém zařízení a poté odeslán k došetření na infekční kliniku FN Ostrava pro několik týdnů trvající epigastralgie bez zvracení či poruchy pasáže trávicím traktem. Pacient nebyl nikdy vážněji nemocen, rodinná anamnéza byla němá, děti zdrávy, pacient bez trvalé medikace, bez krevních převodů. Každoročně pobýval dlouhodobě v Bulharsku, mimo Evropu necestoval, na infekční onemocnění nebyl léčen.
Při vyšetření byl doplněn základní laboratorní screening – KO, zánětlivé markery, bazální iontogram, urea a kreatinin bez patologie, ALT, AST, GMT, ALP, AMS, LPS bez elevace, hraniční hladina bilirubinu 32 μmol/l.
Při fyzikálním vyšetření byl pacient afebrilní, stabilizovaný, anikterický, břišní nález aperitoneální, v pravém hypochodriu však hmatné margo inferior jater 1 cm pod oblouk, dále mediálně se zpod žeberního oblouku do epigastria vyklenuje nejspíše s játry související oválná, hladká rezistence velikosti 50x80 mm, bez splenomegalie. Následné UZ vyšetření břicha verifikuje cysty v jaterním parenchymu – v pravém laloku jaterním zobrazena cysta velikosti 16x21 mm, v levém laloku v S2 a S4 poté cysty velikosti 67x64 mm a 109x71 mm.
Vzhledem k výše uvedené anamnéze a vyšetřením vysloveno podezření na cysty jater echinokokové etiologie. Pacient dne 2. 8. 2010 hospitalizován na infekční klinice. Postupně provedeno CT břicha potvrzující nález na UZ, CT hrudníku se susp. cystickým postižením horního laloku pravé plíce, CT mozku negativní. TRN konzilium vylučuje specifický proces. Odebrána sérologie na parazitární a infekční onemocnění. Po chirurgickém konziliu propuštěn do domácí péče – antiparazitární a event. chirurgická léčba bude záviset na výsledcích sérologie.
S odstupem týdne byla domluvena druhá hospitalizace. Na multidisciplinárním meetingu pacient indikován k chirurgické resekční léčbě při pozitivní sérologii na cystickou echinokokózu a cysticerkózu, echinokokóza alveolární negativní. Jako vedlejší sérologický nález byl shledán stav po virové hepatitidě B. V úvodu zahájena antiparazitární terapie Mebendazolem ve zvyšující se dávce se smyslem snížení viability parazita, snížení tlaku v cystách a tím usnadnění operačního výkonu. Při zvyšování gramáže antiparazitární léčby změněna farmakoterapie na Albendazol, který u nás není registrovaný; lék byl zajištěn na mimořádný dovoz.
Dle domluvy byl pacient přeložen po došetření a předoperační přípravě na chirurgickou kliniku k plánované operační léčbě. Dne 10. 9. 2010 byl proveden operační výkon v celkové anestezii, přístup Robbovým řezem. Peroperační sonografické vyšetření potvrzuje cystická ložiska v S2 a S4 (Obr. 1), dále centrálně umístěné ložisko na rozhraní S5-8 necystického charakteru. Rozhodnuto o levostranné hemihepatektomii a radiofrekvenční ablaci (RFA) ložiska v pravém laloku jaterním. Játra pro nebezpečí kontaminace obložena rouškami napuštěnými 20% roztokem NaCl. Harmonickým skalpelem uvolněno lig. triangulare hepatis l. sin. a lig. falciforme hepatis. K usnadnění resekce provedena punkce ložiska po předchozím naložení tabákového stehu s odsátím tekutiny k parazitologickému a bakteriologickému vyšetření. Pomocí Habib Sealer 4X®, harmonického skalpelu a podvazů dokončena levostranná hemihepatektomie. Operační výkon pokračoval za účasti rentgenologa, kdy pod sonografickou kontrolou provedena radiofrekvenční ablace ložiska v S5-8 přístrojem RITA Star Burst® 4 cm. Na závěr byla dutina břišní vypláchnuta fyziologickým roztokem, na resekční plochu byl aplikován Tachosil®. Po zavedení dvou PVC drénů byla dutina břišní uzavřena po vrstvách. Výkon v délce trvání 358 min, krevní ztráty 500 ml, peroperačně podán Sefotak® s Metronidazolem®. Po výkonu pacient observován na JIP chirurgické kliniky. Pooperační průběh bez příhod. Čtvrtý den přeložen na standardní oddělení, rána zhojena primárně, rehabilitace, plánováno pokračování v antiparazitární léčbě na dobu následujících 6 měsíců. 10. pooperační den byl pacient propuštěn do ambulantní péče.
Image 1. Peroperační záběr postižení levého laloku jaterního Fig. 1: Perioperative image of the left hepatic lobe involvement 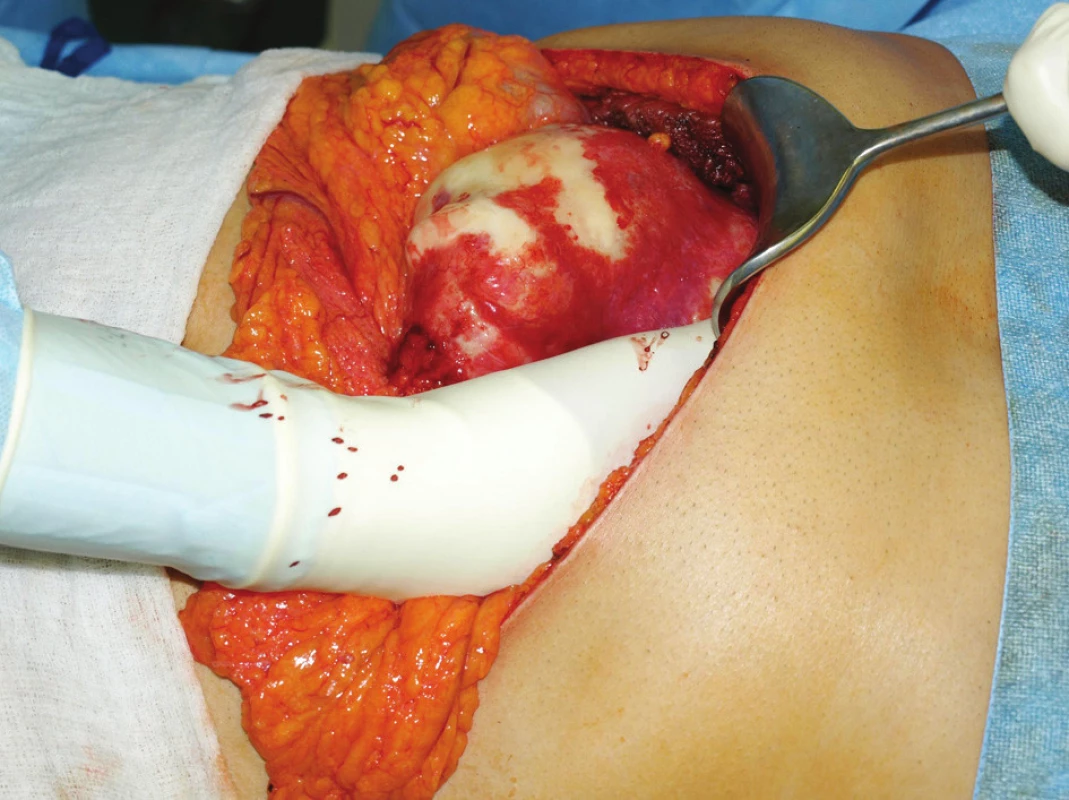
V domácí péči pacient bez obtíží, za měsíc po operačním výkonu provedena kontrola na ambulanci infekční kliniky – jaterní testy v normě, v obsahu echinokokové cysty (Obr. 2) byly prokázány zárodečné protoskolexy a skolexy (Obr. 3, 4). S odstupem dalšího měsíce objednáno kontrolní CT břicha a hrudníku – nález odpovídá pooperačnímu stavu, bez progrese, přetrvává kalcifikované ložisko v horním laloku pravé plíce. TRN konzilium – konzervativní postup – nadále antiparazitární léčba, sledovat dynamiku sérologie a RTG obrazu.
Image 2. Resekát části levého laloku jater s vyklenujícím se pouzdrem nad parazitární cystou Fig. 2: Resected part of the left hepatic lobe with an arching case over the parasitic cyst 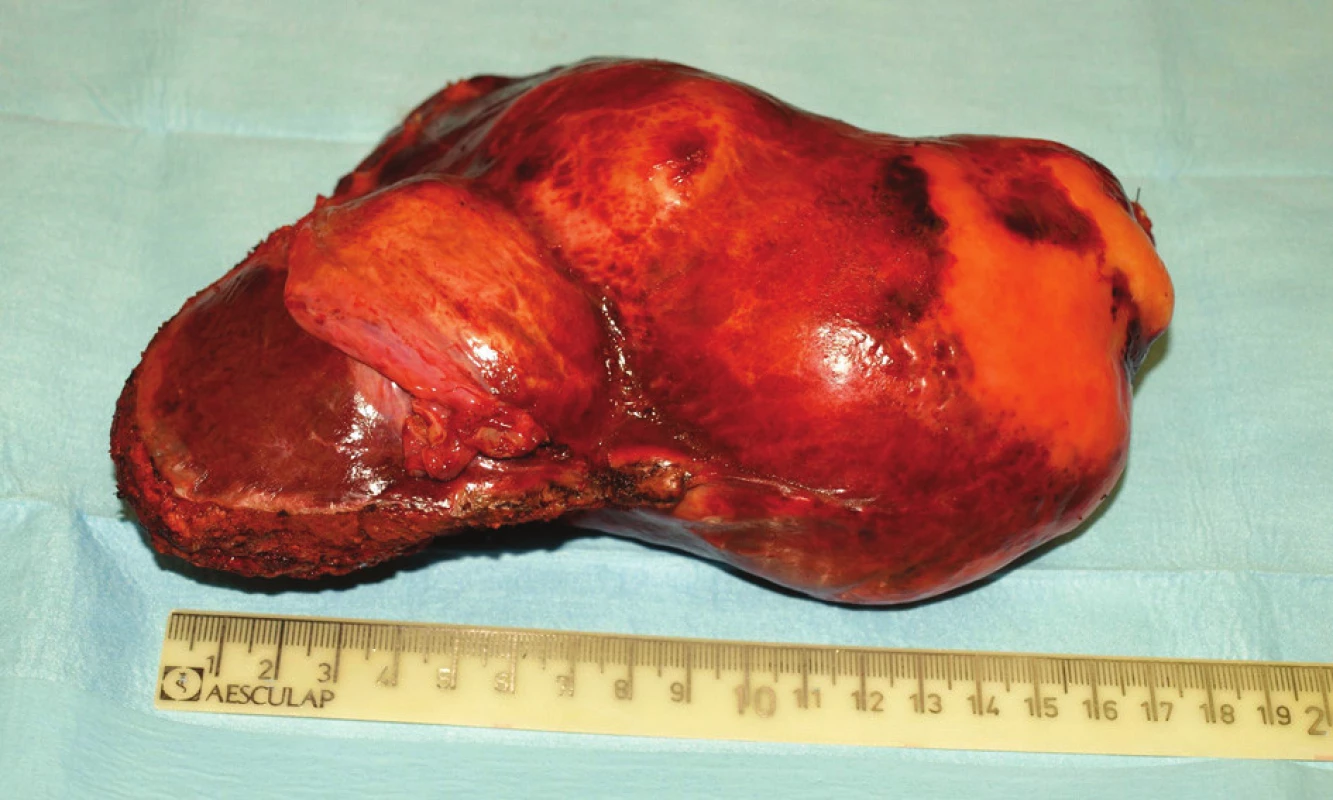
Image 3. Resekovaná část levého jaterního laloku s parazitární mateřskou cystou velikosti 7x13x7 cm vyplněnou cystami dceřinými Fig. 3: Resected part of the left hepatic lobe with mother parasitic cyst size 13x7x7cm (filled with daughter cysts) 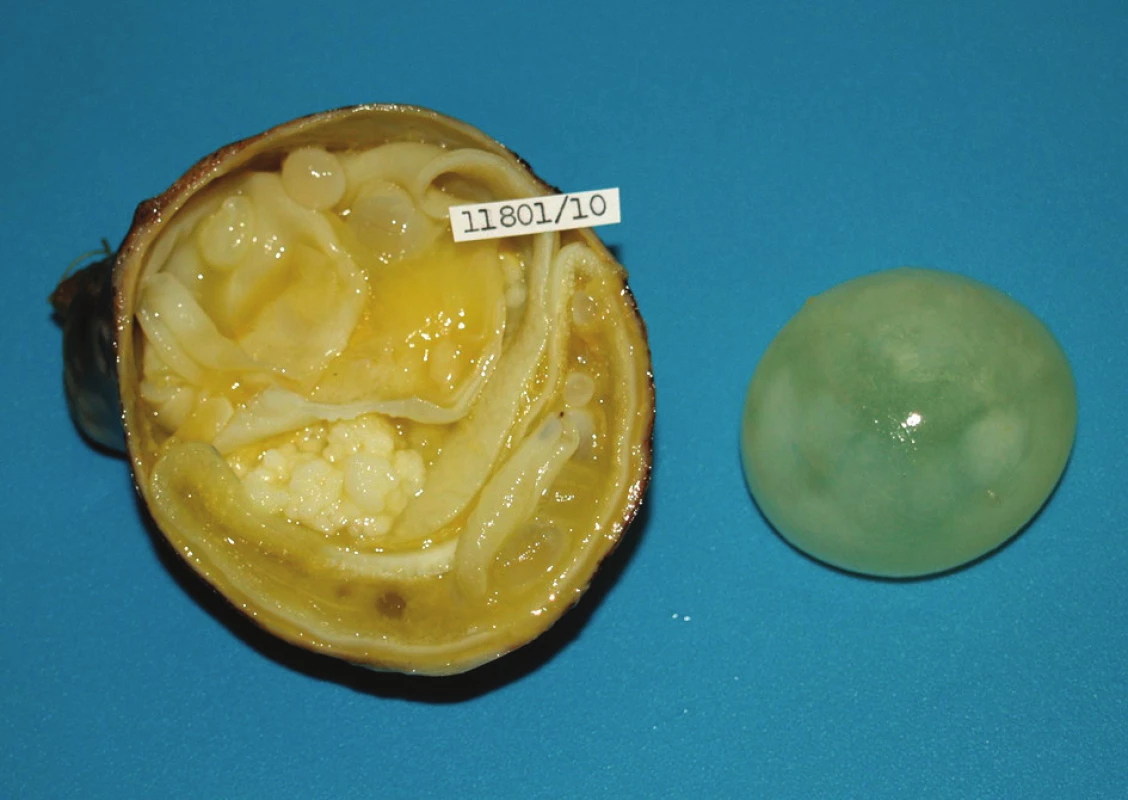
Image 4. Parazitární skolex echinokoka s charakteristickými háčky získaný z obsahu tekutiny cysty (glycerinamonium pikrát, 1000x) Fig. 4: Echinococcus’ scolex with characteristic hooks, obtained from the cyst fluid (glycerin-ammonium picrate, 1000x) 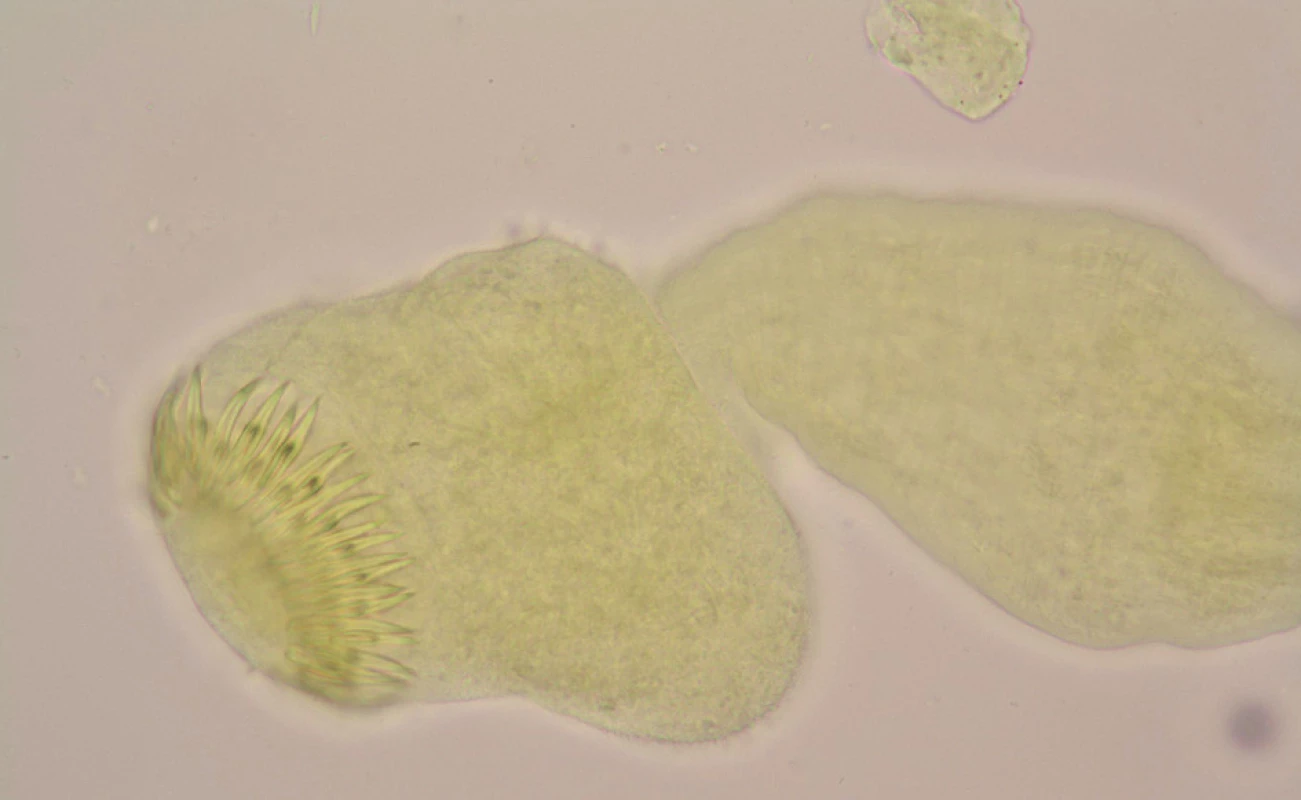
Pravidelná měsíční, ambulantní dispenzarizace na infekční ambulanci. V únoru 2011 sérologicky zachycena vzestupná echinokokóza cystická, alveolární, cysticerkóza. Mírná hepatopatie hodnocena jako poléková (ALT do 7μkat/l), nadále hepatoprotektiva. TRN kontrola bez progrese. V květnu 2011 PET/CT – neprokazuje ložisko hypermetabolizmu 18F-FDG svědčící pro přítomnost aktivní parazitární infekce v játrech. V jaterním parenchymu fotopenické ložisko velikosti 24x21 mm v.s. po RFA, chabě zvýšená akumulace v S5 pravé plíce velikosti 16x15x12 mm, což svědčí pro aktivitu echinokokové infekce.
V červnu 2011 kontrolní CT detekuje kulovité ložisko velikosti cca 20 mm, sérologie pozitivní – stabilní. Pro trvající aktivitu parazitární infekce v plicích po dohodě hrudního chirurga a infekcionisty pacient indikován k plánovanému resekčnímu výkonu patologického ložiska v S5 pravé plíce. Samotný výkon uskutečněn dne 18. 8. 2011 v celkové anestezii. Při operaci provedena minitorakotomie v 5. mezižebří a neanatomická, kuneiformní resekce ložiska lineárním cutterem, zaveden hrudní drén, uzávěr rány po vrstvách. Výkon proběhl v délce trvání 40 min a ATB cloně bez komplikací. Po výkonu observace 1. den na Anesteziologicko-resuscitační klinice (ARK), poté na standardním oddělení. Průběh bez komplikací. Protrahovaná antiparazitární léčba albendazolem, hepatoprotektiva, analgetika, dechová rehabilitace, hrudní drén odstraněn 3. pooperační den, 4. pooperační den pacient propuštěn opětovně do ambulantní péče. Histologicky z plicního resekátu potvrzena echinokoková cysta v regresi.
Pacient nyní pokračuje v pravidelné dispenzarizaci na ambulanci infekční kliniky. Subjektivně je bez potíží stran prodělaných operačních výkonů. Nadále pokračující léčba Albendazolem, poléková hepatopatie stabilní. Dle zobrazovacích metod není záchyt progrese echinokokového procesu. Sérologie ze dne 17. 10. 2011 pozitivní, ale s klesajícími titry protilátek proti echinokokóze cystické, alveolární a cysticerkóze.
Kazuistika č. 2
Programové operaci pro abscedovanou echinokokovou cystu pravého jaterního laloku předcházelo u 54letého nemocného poměrně dramatické předchorobí. Jednalo se opět o občana bulharské národnosti, který přibližně dvakrát za rok navštěvoval Bulharsko. V únoru 2010 si začal stěžovat na bolesti v pravém podžebří, ke kterým se postupně přidaly febrilie, nechutenství. Se známkami akutní cholangoitidy byl přijat v dubnu 2010 do spádové nemocnice, kde zjištěn (UZ, CT) rozpadový proces v oblasti pravého laloku jater a se stenózou pravého ductus hepaticus s prestenotickou dilatací pravostranných nitrojaterních žlučovodů. V diferenciálně diagnostické úvaze bylo vysloveno podezření na komplikovanou echinokokovou cystu jater. Na spádovém pracovišti byl zaveden plastikový stent do pravostranného žlučovodu jako drenážní výkon. Při antibiotické léčbě došlo poměrně rychle k vymizení symptomatologie akutní cholangoitidy. Vzhledem k nejasnému rozpadovému procesu v pravém laloku jater byl dále nemocný předán na Chirurgickou kliniku FN v Plzni, kde byl hospitalizován 11. 5. 2010. Při příjmu byl afebrilní, unavený, v celkově hraničním stavu, v laboratorním obrazu bez pozoruhodností. Na provedeném UZ a MRI (Obr. 5) jater nalezen rozpadový proces rozměrů 40x30 mm v souhlase s předchozím CT provedeném na spádovém pracovišti s periferní cholestázou pravostranných nitrojaterních žlučovodů. Podezření na echinokokovou etiologii z grafických vyšetření se potvrdilo i sérologickým nálezem (Echinococcus granulosus a alveolaris). Byl proto nasazen Mebendazol a zahájena nutriční příprava nemocného s cílem řešení stavu jaterní resekcí. Nemocný však z osobních, rodinných důvodů žádal o dočasné propuštění z hospitalizace, která byla ukončena 15. 5. 2010. Opětovně hospitalizován dne 13. 6. 2010 v celkově špatném stavu, s týden trvajícími febriliemi a subikterem. Na provedeném CT jater (Obr. 6) byl nalezen rozsáhlý rozpadový proces zaujímající téměř celý pravý jaterní lalok s výrazným zánětlivým lemem, trombózou vena portae s její kavernózní přestavbou a vyjádřenou portální hypertenzí. Vzhledem k tomuto nálezu a celkovému stavu nemocného rozhodnuto o prozatímním konzervativním postupu, detoxikaci nemocného drenáží jaterního abscesu pod CT. Resekční léčba při rozsáhlém nálezu na jaterním parenchymu s jeho septickou aktivací u celkově vyčerpaného nemocného nebyla možná. Kultivačně z abscesového ložiska byla zjištěna Klebsiella pneumonie, Streptococcus pneumonie a Citrobacter freundii, bez parazitologické pozitivity. Po drenáži promptní ústup teplot a zlepšení celkového stavu nemocného. Nicméně dne 17. 6. dochází k provalení rozpadového procesu jater do dutiny břišní, k rychlé alteraci celkového stavu nemocného, který je indikován pro rozvoj difuzní peritonitidy k urgentnímu operačnímu výkonu. Při laparotomii ve všech kvadrantech dutiny břišní nalezen zkalený nepáchnoucí výpotek, který byl odeslán na mikrobiologické a parazitologické vyšetření. Pravý jaterní lalok byl prakticky celý spotřebován rozpadovým procesem. Příčinou peritonitidy byla perforace podél původního drénu zavedeného pod CT, játra a slezina se septickou aktivací. Provedena toaleta dutiny břišní, drenáž všech prostorů včetně rozpadové dutiny v jaterním parenchymu. Nemocný dále hospitalizován na Anesteziologicko-resuscitační klinice, odkud přeložen v celkově přiměřeném stavu dne 25. 6. 2010 na jednotku intenzivní péče naší kliniky. Bakteriologický nález výpotku z dutiny břišní byl stejný jako při původním vyšetření, opět bez parazitologické pozitivity. Celkový stav nemocného se rychle stabilizoval a 15. 7. mohl být propuštěn v celkově dobrém stavu jen s drenáží abscesového ložiska jater do domácí péče s plánem programové resekce jater po rekonvalescenci nemocného. Původní antiparazitární léčba Mebendazolem po domluvě s infekcionistou nahrazena Albendazolem z mimořádného dovozu. Po předchozí nutriční podpoře provedena programová operace jater dne 10. 9. 2010. Ze subkostálního řezu proniknuto do adhezemi změněné peritoneální dutiny, kde byl pravý lalok jater pevně fixován k bránici, játra s oblými hranami, v hepatoduodenálním ligamentu dilatované žíly. Provedli jsme peroperační ultrasonografii s nálezem rozpadového procesu v oblasti 5., 6. a 7. segmentu jater a kavernózní přestavbou vena portae. Ložisko intimně naléhalo na dolní dutou žílu. Nejprve provedena cholecystektomie a poté hadičkou zajištěno hepatoduodenální ligamentum pro případný Pringlův manévr. Oblast jater byla obložena rouškami s Betadinem® (BBraun), byl mobilizován k bránici fixovaný pravý jaterní lalok. Podařila se i jeho mobilizace od dolní duté žíly. Vzhledem k septické aktivaci jaterního parenchymu byla zvolena resekční technika dle Habiba. Bez komplikací s krevní ztrátou do 500 ml krve byla dokončena resekce 5., 6. a 7. jaterního segmentu. Operační pole bylo vypláchnuto Betadinem® a založeny Penrosovy drény. Resekát o rozměrech 15x10 cm (Obr. 7) byl makroskopicky žlutavé barvy s hutnou konzistencí, nicméně při podrobnějším pohledu s mnohočetnými drobnými cystičkami. Histopatolog popsal mnohočetné cysty místy splývající s nekrotickou stěnou, fokálně s obrovskou buněčnou reakcí s masivními fibroproduktivními změnami. V cystách byly zastiženy četné skolexy echinokoků a četné háčky. Nemocný byl ponechán na umělé plicní ventilaci s nutností výrazné oběhové podpory. V dalším průběhu byl stav stabilizován, nemocný extubován, nicméně z drénů z podjaterní krajiny se objevila žlučová sekrece 200 ml/24 hod. s postupnou elevací alkalické fosfatázy a bilirubinu. UZ vyšetření prokázalo proužek tekutiny do 10 mm v oblasti resekční plochy jater, jinak bez komplikací. Na kontrolním CT byla popsána výše uvedená kolekce tekutiny podél resekční plochy jater, v pravé pohrudniční dutině fluidothorax do 100 ml se zánětlivými změnami v dolním plicním laloku. Nemocný byl postupně převeden na perorální nutrici, pokračováno v antibiotické léčbě dle citlivosti a léčbě Albendazolem. Byl afebrilní, oběhově stabilní, sekrece z drénů postupně ustala a došlo k normalizaci jaterních enzymů. 6. 10. byla provedena endoskopická retrográdní cholangiografie (ERCP), která prokázala normální žlučový strom, plastikový stent mohl být proto odstraněn. Nemocný byl 11. 10. 2010 propuštěn v celkově dobrém stavu do domácí péče. Kontrolován za měsíc v hepatologické poradně, kdy byl v dobrém celkovém stavu, dlouhodobě doporučena léčba Albendazolem. Poslední kontrola nemocného byla v březnu 2011, kdy byl zcela bez potíží, zapojen do pracovního procesu, kontrolní CT prokazovalo normální jaterní parenchym bez reziduí, rovněž na plicním parenchymu byl normální nález. Nemocný na antiparazitární léčbě byl předán k další dispenzarizaci infekcionistům.
Image 5. Rozpadový proces v pravém laloku jater s dilatací periferních žlučovodů – magnetická rezonance Fig. 5: Dilatation of peripheral bile ducts caused by the decay process – magnetic resonance imaging 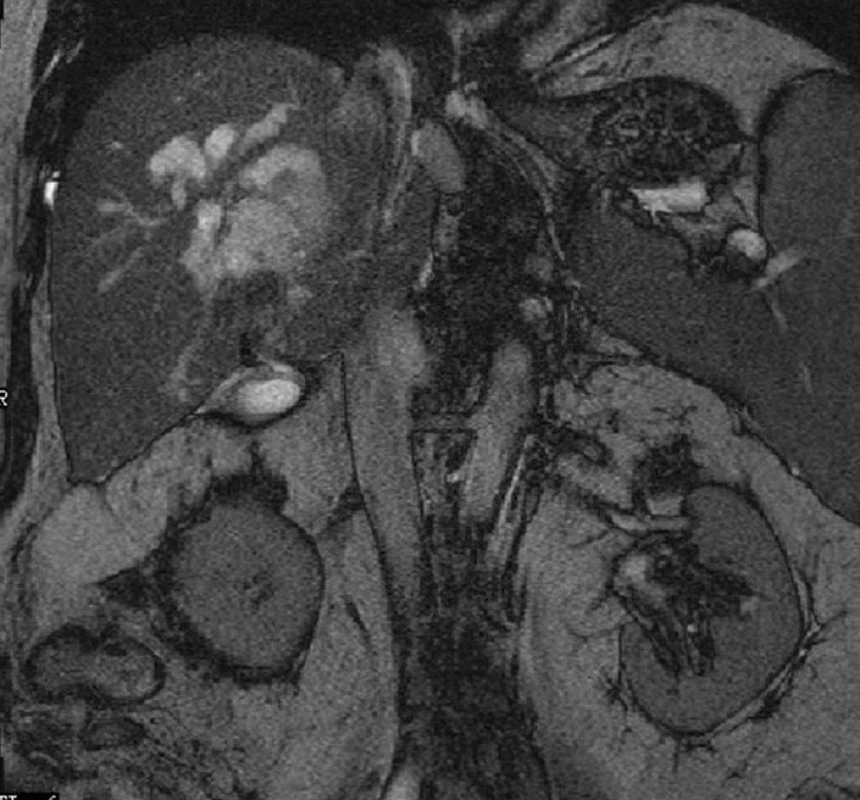
Image 6. Žilní fáze CT jater s kontrastní látkou prokazuje rozsáhlý zánětlivý proces v pravém laloku jater Fig. 6: CT image venous phase with contrast medium demonstrating an extensive inflammatory process in the right hepatic lobe 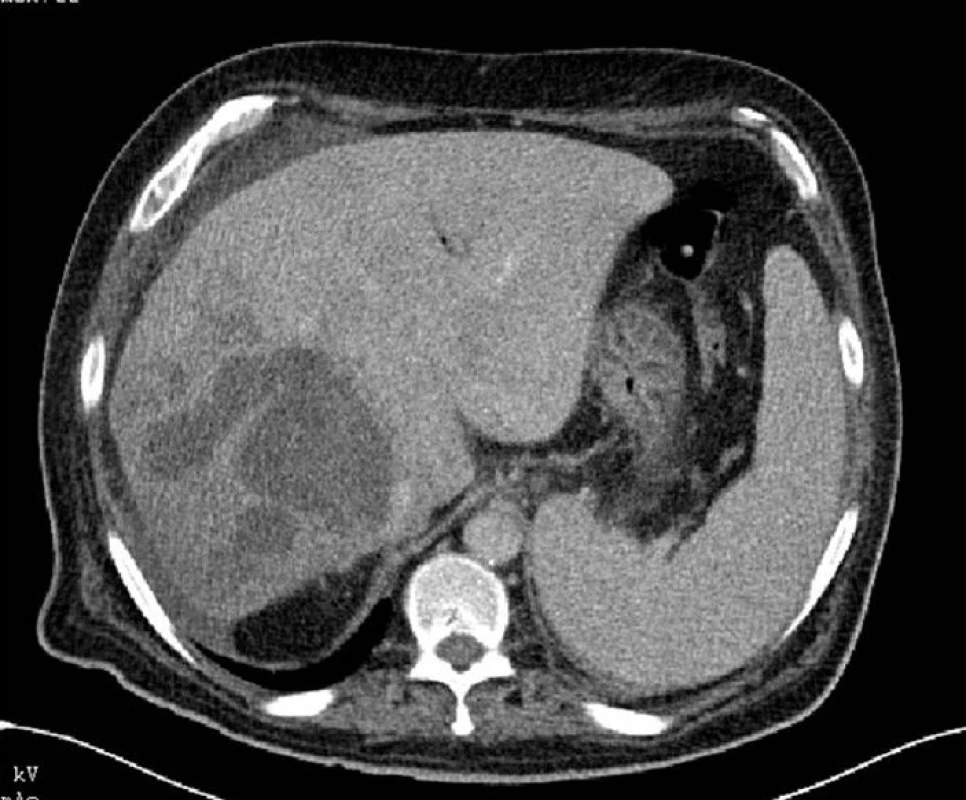
Image 7. Resekát ložiska v pravém laloku jater s mnohočetnými drobnými cystičkami Fig. 7: Resected part of the right hepatic lobe with multiple small cysts 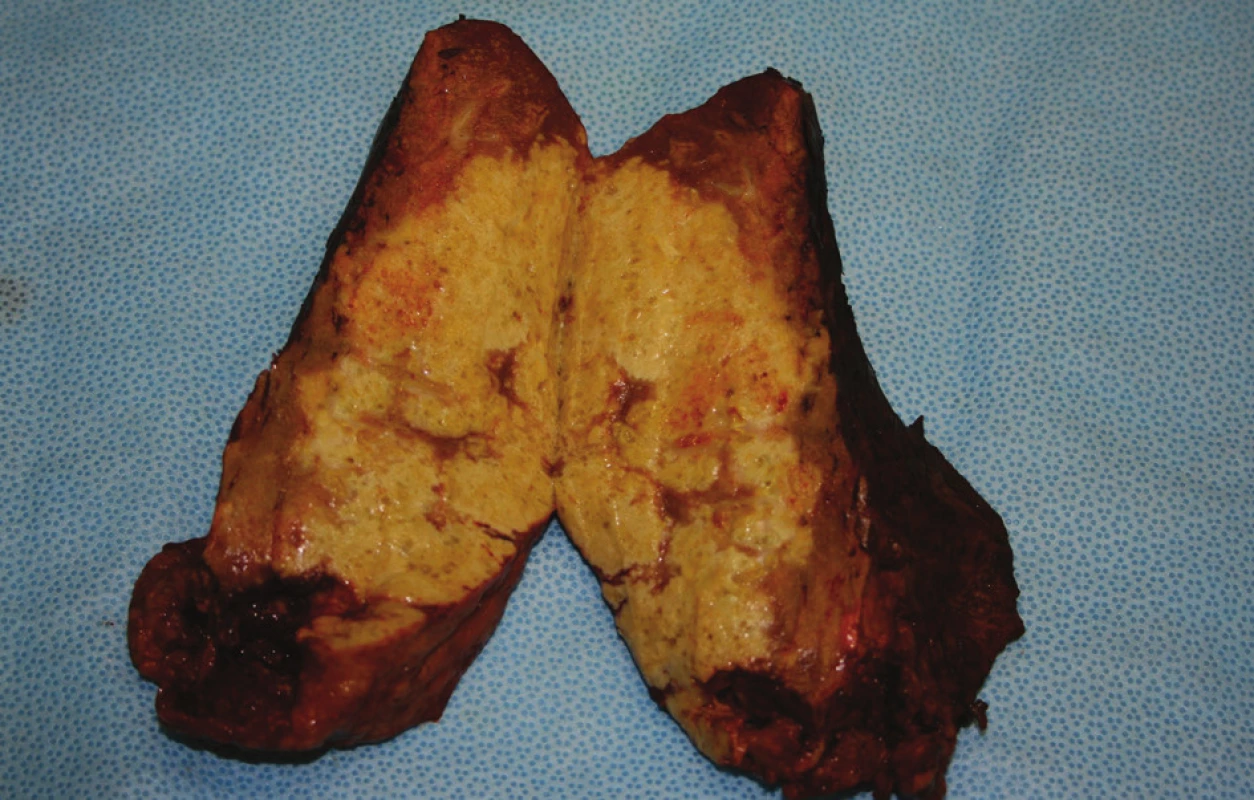
Diskuze
Diagnóza echinokokové cysty jaterního parenchymu je stanovena na základě anamnestických údajů, klinického vyšetření a zobrazovacích metod. UZ břicha je dále doplněno CT vyšetřením, jež lépe zobrazuje anatomické poměry mezi cystou, případně vícečetnými cystami a okolními strukturami. Další došetření by mělo být zaměřeno na odhalení event. diseminace infekčního onemocnění do dalších orgánových struktur. Standardně by měl být doplněn skiagram hrudníku a CT mozku. Provedení sérologických testů pomocí ELISA metody považujeme za přínosné jak ohledně diagnostiky, tak i sledování dynamiky onemocnění. Negativita sérologie nevylučuje diagnózu echinokokózy. Testy na stanovení protilátek proti E. granulosus mají senzitivitu od 81–97 % a pro samotnou diagnózu cystické či alveolární echinokokózy 99,9 %. Specificita testů je poté uváděna v rozsahu od 92–99,9 % [7].
Pro pacienty existují tři terapeutické možnosti – medikamentózní léčba antiparazitiky, chirurgická terapie a perkutánní léčba [8].
Mezi základní antiparazitární chemoterapeutika patří léčivé látky ze skupiny benzimidazolů. Tyto látky blokují absorpci glukózy, která vyúsťuje v degenerativní změny v endoplazmatickém retikulu a mitochondriích parazita. To vede k uvolnění enzymů z lysozomů a následné autolýze [9, 10].
Četná řada studií dokazuje klinické zlepšení potvrzené zobrazovacími metodami (zmenšení velikosti cyst, jejich kalcifikace). Samotná léčba antiparazitiky však nemusí být dostačující. Kompletní vyléčení s úplným vymizením cyst je pozorováno u méně než poloviny pacientů léčených monoterapií [11, 14]. Rovněž jsou popisovány rozdíly v účinnosti a farmakokinetice mezi jednotlivými deriváty benzimidazolů, hovořící ve prospěch Albendazolu [9, 15]. Souběžné podávání Mebendazolu a Albendazolu se pro možnost těžké toxické reakce v literatuře nedoporučuje. Jako další účinné chemoterapeutikum je zmiňován isochinolonový derivát Praziquantel.
Chirurgická léčba je stále považována za metodu volby. Principem je radikální odstranění infekčních cyst a zamezení peroperační kontaminace dutiny břišní. Radikální chirurgické výkony zaujímají spektrum výkonů od exstirpace cysty s pericystektomií přes lobektomii až po hemihepatektomii. Tyto výkony jsou v dnešní době upřednostňovány před záchovnými výkony typu marsupializace, cystectomie s/bez omentoplastikou či částečnou cystektomií vzhledem k udávanému nižšímu počtu pooperačních komplikací, relapsům a mortalitě [16, 17, 18]. S rozvojem miniinvazivní chirurgie je snahou dokázat srovnatelnou bezpečnost a efektivitu laparoskopických metod [19, 20, 21].
Všechny chirurgické metody však mají společné zásady. Předoperační léčba antiparazitiky má za cíl jak zmenšit objem cystických útvarů v jaterním parenchymu a tím usnadnit jejich eliminaci, tak převést cysty do inaktivního stadia a tím snížit riziko diseminace do dutiny břišní při operaci a riziko následného anafylaktického šoku. Léčba antiparazitiky má pokračovat rovněž pooperačně několik měsíců. Rovněž je nezbytně nutné chránit operační pole jeho obložením rouškami napuštěnými v dezinfekčním roztoku, který usmrcuje infekční formy parazita. Jako osvědčený roztok se nejčastěji používá hypertonický 20% roztok NaCl, lze však použít i jodové roztoky [8].Pro pacienty, již jsou postiženi diseminovanou echinokokózou a nejsou schopni chirurgického výkonu pro svou polymorbiditu či rozsah postižení, nebo nesouhlasí s operačním výkonem či jsou zcela asymptomatiční při minoritním postižení, je vyhrazena terapie antiparazitiky (především Albendazolem) či perkutánní léčbou cyst, tzv. PAIR metodou (percutaneous puncture, aspiration, injection, reaspiration).
Autorem, který první provedl a poté publikoval PAIR metodu, byl Mueller v roce 1985. Sanoval tak echinokokovou cystu u 80leté ženy, která nebyla schopna podstoupit chirurgický výkon [22]. Tato metoda je prováděna ve čtyřech po sobě jdoucích krocích. Perkutánní transhepatická punkce cysty pod UZ či CT kontrolou, aspirace tekutiny obsahující larvální stadia či vytvořené hydatidové cysty, poté instalace hypertonického NaCl 5–30 %, který je uvnitř cysty ponechán 20–30 minut a výkon je poté ukončen reaspirací roztoku z cysty. Aspirace se provádí jednou, avšak lze ji i opakovat. Jako instilační roztok lze použít i jiné sloučeniny, avšak nespornou výhodou hypertonického NaCl je jeho vysoká denzita, pro kterou lze v CT obraze sledovat jeho diluci v kavitě cysty [8, 23, 24, 25]. PAIR metoda nepatří do rutinního spektra výkonů a měla by být vyhrazena pro centra, která mají s léčbou echinokokózy rozsáhlé zkušenosti.
Závěr
Cystická echinokokóza je v České republice stále vzácné onemocnění, podle údajů Národní referenční laboratoře pro tkáňové helmintózy se ročně diagnostikuje 1–5 případů, přitom se nejedná pouze o imigranty. K postižení dvou nebo více orgánů dochází ve 13–25 % [26]. Základem léčby je chirurgické odstranění ložiska v kombinaci s antiparazitární léčbou Albendazolem, který je účinnější než Mebendazol. Léčbu je nutné zahájit předoperačně a měla by trvat 1–2 měsíce po operaci. U parciálních resekcí a u inoperabilních lézí by léčba měla trvat nejméně 3–6 měsíců, avšak délka léčby není přesně stanovena
[27]. Úspěšnost léčby je možné sledovat pomocí PET/CT, celkových IgE protilátek a pomocí sérologie. Pacienty po chirurgické i konzervativní terapii je nutné dlouhodobě sledovat pro riziko recidivy onemocnění [28, 29]. Vzhledem k výjimečnosti tohoto onemocnění na našem území by tito pacienti měli být řešeni výhradně na pracovištích hepatobiliární chirurgie s možností současné spolupráce s infekcionisty.
MUDr. Petr Vávra, Ph.D
Hýlov 36
742 83 Klimkovice
e-mail: petrvavra@yahoo.co.uk
Sources
1. Aydin Ü, Yazici P, Önen Z et al. The optimal treatment of hydatid cyst of the liver: Radical surgery with a significant reduced risk of recurrence. Turk J Gastroenterol 2008;19 : 33–39.
2. Buttenschoen K, Buttenschoen DC. Echinococcus granulosus infection: The challenge of surgical treatment. Langenbecks Arch Surg 2003;388 : 218.
3. Schweiger A, Ammann RW, Candinas D, Clavien PA, Eckert J, Gottstein B. Human alveolar echinococcosis after fox population increase. Switzerland Emerg Infect Dis 2007;13 : 878–82.
4. Bruzinskaite R, Marcinkute A, Strupas K, Sokolovas V, Deplazes P, Mathis A. Alveolar echinococcosis, Lithuania. Emerg Infect Dis 2007;13 : 1618–9.
5. Thompson RCA, Lymbery AJ. Echinococcus and hydatid disease. Wallingford: CAB International 1995;411–63.
6. Wilson JF, Diddams AC, Rausch RL. Cystic hydatid disease in Alaska. A review of 101 autochthonous cases of Echinococcus granulosus infection. Am Rev Respir Dis 1968;68 : 1–15.
7. Schweiger A, Grimm F, Tanner I et al. Serological diagnosis of echinococcosis: The diagnostic potential of native antigens. Infection 2012;40(2):139–52.
8. Raymond A, Smego Jr., Sebanego P. Treatment options for hepatic cystic echinococcosis. International Journal of Infectious Diseases 2005;9 : 69–76.
9. Franchi C, Di Vico B, Teggi A. Long-term evaluation of patients with hydatidosis treated with benzimidazole carbamates. Clin Infect Dis 1999;29 : 304–9.
10. Lacey E. Mode of action of benzimidazoles. Parasitol Today 1990;6 : 112–5.
11. Hao W, Pei-Fan Z, Wen-Guang Y, Jian L, Yun-Hai W, Jing-Hui Z. Albendazole chemotherapy for human cystic and alveolar echinococcosis in north-western China. Trans R Soc Trop Med Hyg 1994;88 : 340–3.
12. Saimot AG. Medical treatment of liver hydatidosis. World J Surg 2001;25 : 15–20.
13. Todorov T, Vutova K, Petkov D, Mechkov G, Koler K. Albendazole treatment of human cystic echinococcosis. Trans R Soc Trop Med Hyg 1988;82 : 453–9.
14. Senyuz OF, Yesildag E, Celayir S. Albendazole therapy in the treatment of hydatid liver disease. Surg Today 2001;31 : 487–91.
15. Davis A, Dixon H, Pawlowski Z. Multicentre clinical trials of benzimidazole carbamates in human cystic echinococcosis (phase 2). Bull World Health Organ 1989;67 : 503–8.
16. Gollackner B, Langle F, Auer H et al. Radical surgical therapy of abdominal cystic hydatid disease: Factors of recurrence. World J Surg 2000;24 : 717–21.
17. Cirenei A, Bertoldi I. Evolutions of surgery for liver hydatidosis from 1950 to today: Analysis of a personal experience. World J Surg 2001;25 : 87–92.
18. Vagianos CE, Karavias DD, Kakkos SK, Vagenas CA, Androulakis JA. Conservative surgery in the treatment of hepatic hydatidosis. Eur J Surg 1995;161 : 415–20.
19. Gloor B, Ly Q, Candinas D. Role of laparoscopy in hepatic cyst surgery. Dig Surg 2002;19 : 494–9.
20. Chowbey PK, Shah S, Khullar R, Sharma A, Soni V, Baijal M. Minimal access surgery for hydatid cyst disease: laparoscopic, thoracoscopic and retroperitoneoscopic approach. J Laparoendosc Adv Surg Tech 2003;13 : 159–65.
21. Ertem M, Karahasanoglu T, Yavuz N, Erguney S. Laparoscopically-treated liver hydatid cysts. Arch Surg 2002;137 : 1170–3.
22. Mueller PR, Dawson SL, Ferrucci JT, Nardi GL. Hepatic echinococcal cyst: Successful percutaneous drainage. Radiology 1985;155(3):627–628.
23. Ustunsoz B, Akhan O, Kamiloglu MA et al. Percutaneous treatment of hydatid cysts of the liver: long-term results. AJR 1999;172 : 91–6.
24. Deger E, Hokelek M, Deger BA, Tutar E, Asil M, Pakdermirli E. A new therapeutic approach for the treatment of cystic echinococcosis: percutaneous albendazole sulphoxide injection without reaspiration. Am J Gastroenterol 2000;95 : 248–54.
25. Akhan O, Ozmen MN. Percutaneous treatment of liver hydatid cysts. Eur J Radiol 1999;32 : 76–85.
26. Jíra J. Lékařská helmintologie. 1. vyd. Praha, Galén 1998 : 188–200.
27. Eckert J, Deplazes P. Biological, epidemiological and clinical aspects of echinococcosis, a zoonosis of increasing koncern. Clin Microbiol Rev 2004;(1):107–35.
28. Hozáková L, Vávra P, Mitták M. Cystická echinokokóza – víceorgánové postižení – kazuistika. Český kongres o infekčních nemocech. Mikulov 2011.
29. Horáček J. Echinokokové cysty v játrech, Čs Patologie 1978; 14 : 37–39.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2012 Issue 7-
All articles in this issue
- Výsledky limitované resekce karcinomu gastroezofageální junkce
- Rekonstrukce prsů přenosem autologního tuku
- Perzistence foramen ovale patens a riziko paradoxní embolizace žilních bublin u potápěčů – cave pro sklerotizaci varixů pěnovou metodou
- Chirurgické řešení komplikované jaterní echinokokózy u dvou bulharských občanů na dvou pracovištích v České republice
- Segmentální duodenektomie (D3, D4) pro angiosarkom
- Endosonografie jícnu v diagnostice a léčbě tumorů jícnu
- Descendentní nekrotizující mediastinitida – chirurgická léčba
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Chirurgické řešení komplikované jaterní echinokokózy u dvou bulharských občanů na dvou pracovištích v České republice
- Descendentní nekrotizující mediastinitida – chirurgická léčba
- Segmentální duodenektomie (D3, D4) pro angiosarkom
- Endosonografie jícnu v diagnostice a léčbě tumorů jícnu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

