-
Medical journals
- Career
Naše zkušenosti s novou organizací péče o nemocné s akutním krvácením do horní části trávicího traktu
Authors: M. Konečný; J. Ehrmann; V. Procházka; L. Válka; I. Vinklerová; I. Tozzi; K. Aiglová
Authors‘ workplace: II. interní klinika LF UP a FN, Olomouc, přednosta prof. MUDr. Jiří Ehrmann, CSc.
Published in: Vnitř Lék 2005; 51(1): 36-40
Category: Original Contributions
Overview
Akutní krvácení do horní části trávicího traktu je život ohrožujícím stavem se značnou incidencí a poměrně vysokou mortalitou. Základem péče o takové nemocné je nejen hospitalizace s intenzivním monitorováním životních funkcí, ale hlavně existence víceoborového týmu, který v diagnostickém a terapeutickém procesu musí být jednotným celkem. Je nutné, aby ke zvýšení kvality péče o tyto nemocné byla v jednotlivých zdravotnických zařízeních taková služba centralizována a organizačně podpořena závaznou směrnicí. Od 1. 9. 2000 je ve Fakultní nemocnici Olomouc zavedena profilace interních klinik. V jejím rámci je II. interní klinika pověřena péčí o nemocné s chorobami trávícího traktu, chorobami jater a úplavicí cukrovou. Její součástí je i péče o nemocné s akutním krvácením do trávicího traktu. Na souboru 831 osob, přijatých do Fakultní nemocnice Olomouc s projevy akutního krvácení do horní části trávícího traktu, jsme během 6letého období prokázali, že po zavedení jednotné péče o tyto nemocné došlo ke zjednodušení organizace, zkrácení délky hospitalizace, a tím i k poklesu ekonomických nákladů.
Klíčová slova:
krvácení do trávicího traktu-hematemeza - meléna - enteroragie - vředová nemocÚvod
Akutní krvácení do horní části trávicího traktu (HGIT) je závažným stavem vyžadujícím rychlý diagnostický a terapeutický zákrok. Ukazuje se, že péče o tyto nemocné je nejefektivnější, pokud je založena na těsné interdisciplinární spolupráci chirurga, internisty, endoskopisty a popřípadě intervenčního radiologa [2,6,13,14]. Naopak chronické krvácení do trávicího traktu, které ani není předmětem tohoto sdělení, je spíše problémem diagnostickým.
Nejčastějším příznakem akutního krvácení do HGIT jsou hematemeza (zvracení čerstvé či natrávené krve) a/nebo meléna (odchod černé, nepříjemně zapáchající stolice). Poměrně vzácně se krvácení do HGIT manifestuje enteroragií (odchod červené nenatrávené, většinou již sražené krve, která je příměsí stolice), můžeme ji pozorovat při masivním krvácení a rychlé pasáži trávicím traktem. Je třeba upozornit i na symptomatologii hemodynamické nestability, která někdy v klinickém obraze dominuje ještě před výše popsanými příznaky.
Nejčastějším zdrojem akutního krvácení do HGIT jsou ve 25% dvanáctníkové vředy a ve 20% žaludeční ulcerace. Časté je i krvácení z jícnových, vzácněji žaludečních varixů, příhoda s dramatickým průběhem (15% krvácení do HGIT s 30-50% letalitou) [7,18]. Nelze opomenout ani hemoragickou gastropatii, ta bývá příčinou akutního krvácení do HGIT až ve 20% všech případů, ani refluxní ezofagitidu a trhliny v oblasti gastroezofageální junkce (příčina 10% krvácení do HGIT). Nádory a angiodysplázie lokalizované na sliznici HGIT jsou již příčinami vzácnějšími s 5% všech příčin akutního krvácení do HGIT [17,18].
Cíl práce
Cílem této studie bylo zjistit, zda centralizace péče o nemocné s akutním krvácením do HGIT v lůžkovém zdravotnickém zařízení vede ke snížení mortality a poklesu ekonomických nákladů na jejich léčbu. Chtěli jsme potvrdit skutečnost, že tito nemocní vyžadují jednotný diagnostický i terapeutický postup, který je dán směrnicí závaznou pro celé zdravotnické zařízení i lékaře spádové oblasti.
Soubor nemocných a metodika
Nemocný s akutním krvácením do HGIT vyžaduje komplexní péči, která se opírá o těsnou mezioborovou spolupráci, diagnostický a terapeutický proces dnes tvoří nedělitelný celek. Významná je již péče předhospitalizační, založená především na zajištění základních životních funkcí, odběru podstatných anamnestických dat a rychlém transportu do zdravotnického zařízení. Hospitalizační fáze začíná přijetím nemocného a stabilizací základních životních funkcí, tedy resuscitací v širším slova smyslu. Poté je většině nemocných provedeno endoskopické vyšetření s ošetřením krvácející léze s následnou intenzivní péčí.
Ačkoliv v současné době vyžaduje chirurgické řešení méně než desetina nemocných s akutním krvácením do HGIT [1,9], většina z nich je stále hospitalizována na chirurgických odděleních, menší část potom na interních či specializovaných gastroenterologických pracovištích. Nejednotnost v diagnostických i léčebných postupech v jednotlivých zdravotnických zařízeních vede k prodlužování délky hospitalizace, zvyšování nákladů na léčbu, ale zejména k nárůstu letality [12]. To jsou hlavní důvody, proč byla ve Fakultní nemocnici Olomouc (FNO) vypracována a od 1. 9. 2000 vstoupila v platnost Směrnice Sm-L001 „Komplexní péče o nemocné s krvácením do GIT“. Ta je závazná pro všechny lékaře FNO a zdravotnických zařízení olomouckého regionu, praktické lékaře a lékaře Územní záchranné služby Olomouc (ÚZSO). Cestou ÚZSO jsou přivezeni téměř všichni nemocní se známkami akutního krvácení do HGIT na II. interní kliniku FNO a následně přijati na jednotku intenzivní péče (JIP) - mimo nemocné se známkami šoku v důsledku těžké krevní ztráty a dětí.
Po stabilizaci nemocného na JIP, která je personálně i technicky vybavena ke komplexní resuscitaci, následuje urgentní endoskopie s možností hemostázy. Centrální endoskopické oddělení FNO je na dvou samostatných sálech vybaveno dvěma videoendoskopickými zařízeními Olympus a přenosným dvoukanálovým terapeutickým gastroskopem k provádění vyšetření přímo u lůžka nemocného. Pro endoskopickou hemostázu je možno využít všechny běžně užívané techniky: injekční (sklerotizace, ojediněle aplikace tkáňových lepidel), mechanické (hemoklipy a ligace varixů), termokoagulační (argonová plazmakoagulace, bipolární elektroda). Na oddělení je zajištěna nepřetržitá 24hodinová pohotovostní služba, na které se podílí 6 lékařů s patřičnou funkční licencí. To umožňuje provedení urgentní endoskopie s možností zástavy krvácení do 2 hodin po stabilizaci nemocného.
Po endoskopii probíhá další stratifikace. Oběhově nestabilní nemocní s endoskopicky nenalezeným či neošetřitelným zdrojem krvácení jsou předáni na chirurgickou kliniku, všichni ostatní (mimo dětí do 18 let, které jsou hospitalizovány na dětské klinice) zůstávají na JIP.
V rámci tohoto klinického sledování byl retrospektivně zpracován soubor 831 nemocných, kteří byli v letech 1997-2003 přijati do FNO s projevy akutního krvácení do HGIT. U všech bylo do 24 hodin provedeno gastroskopické vyšetření s případnou endoskopickou hemostázou.
V období 1. 9. 1997-31. 8. 2000 byli nemocní hospitalizováni převážně na chirurgických a v menším počtu na interních klinikách. V následujícím tříletém období do 31. 8. 2003, v souladu se zavedením směrnice Sm-L001 do praxe, byli v naprosté většině případů (96%) léčeni na II. interní klinice.
V obou tříletých obdobích byla u každého nemocného zjištěna nutná délka hospitalizace a počet podaných krevních převodů, z těchto ukazatelů byly poté vypočteny výdaje na léčbu. Při hodnocení ekonomických nákladů jsme vycházeli z faktu, že jeden ošetřovací den při hospitalizaci pacienta na jednotce intenzivní péče nižšího stupně je ohodnocen dle Vyhlášky Ministerstva zdravotnictví ČR č. 101/2002 Sb. 3619 body, což při hodnotě bodu 0,89 Kč představuje 3 221 Kč. Cena jedné transfuzní jednotky erytrocytového koncentrátu (nejčastěji podávaný krevní převod nemocným s krvácením do HGIT) dodávaného transfuzním oddělením FNO činí 1 723 Kč [6]. Výsledky byly následně statisticky zpracovány na 5% hladině významnosti za pomoci programu Epilufo (χ2 test nezávislosti).
Výsledky
V letech 1997-2003 bylo do FNO přijato 831 nemocných s projevy akutního krvácení do HGIT. V období 1. 9. 1997-31. 8. 2000 jich bylo 372 (průměrného věku 65,7 let). Byli hospitalizováni převážně na klinikách chirurgických (260 nemocných, tj. 70%), méně často na klinikách interních (112 nemocných, tj. 30%). V tomto období bylo operováno 26 nemocných (6,9%), v důsledku akutního krvácení do HGIT jich zemřelo 21 (5,6%, průměrného věku 72,8 let). Zdroj krvácení nebyl nalezen u 12 nemocných (3,3%). Průměrná délka hospitalizace byla 9,4 dne, jednomu nemocnému bylo podáno v průměru 3,3 transfuzních jednotek erytrocytového koncentrátu, náklady na léčbu jednoho nemocného tedy činí přibližně 36 000 Kč.
V následujícím 3letém období bylo do 31. 8. 2003 do FNO přijato celkem 459 nemocných (průměrného věku 68,8 roků) pro akutní krvácení do HGIT. V souladu se zavedením směrnice Sm-L001 byli nemocní v naprosté většině případů léčeni na II. interní klinice (440 nemocných, tj. 96%). U 446 nemocných (97,1%) byl zdroj krvácení nalezen endoskopicky, u 7 nemocných (1,6%) byl nalezen až za pomoci angiografie nebo scintigrafie, u 6 (1,3%) zdroj krvácení nalezen nebyl. 17 nemocných bylo přeloženo na chirurgickou kliniku, 14 z nich bylo operováno (3,2%). Ze 3 neoperovaných 1 nemocný zemřel v důsledku těžké krevní ztráty ještě před chirurgickým výkonem, zbylí 2 nebyli operováni pro vysoký věk a závažnou komorbiditu (1 zemřel v důsledku kardiorespiračního selhání a 1 přežil po konzervativní léčbě). 1 nemocnému byla po opakovaném selhání endoskopické hemostázy úspěšně provedena embolizace arteria pancreaticoduodenalis superior a 3 nemocní byli pro nezvládnutelné krvácení z jícnových varixů v důsledku portální hypertenze indikování k zavedení TIPSu [7], výkony byly provedeny intervenčním radiologem ve FNO. V tomto období zemřelo 15 nemocných (3,4%, průměrného věku 74,2 roků). Délka hospitalizace byla průměrně 7,5 dne, 1 nemocnému bylo podáno v průměru 2,7 transfuzních jednotek erytrocytového koncentrátu. Tomu odpovídají přibližné náklady na léčbu 1 nemocného 28 800 Kč.
Objasněné příčiny akutního krvácení do HGIT v jednotlivých obdobích ukazuje tab. 1, v souladu s literárními údaji byla nejčastější příčinou krvácení vředová choroba gastroduodena. Pro další prognózu nemocného má praktický význam především klasifikace peptických vředů dle Forresta [3] (tab. 2), naše výsledky jsou uvedeny v tab. 3a a 3b.
Table 1. Příčiny akutního krvácení do HGIT v obdobích let 1997–2000 a 2000–2003. 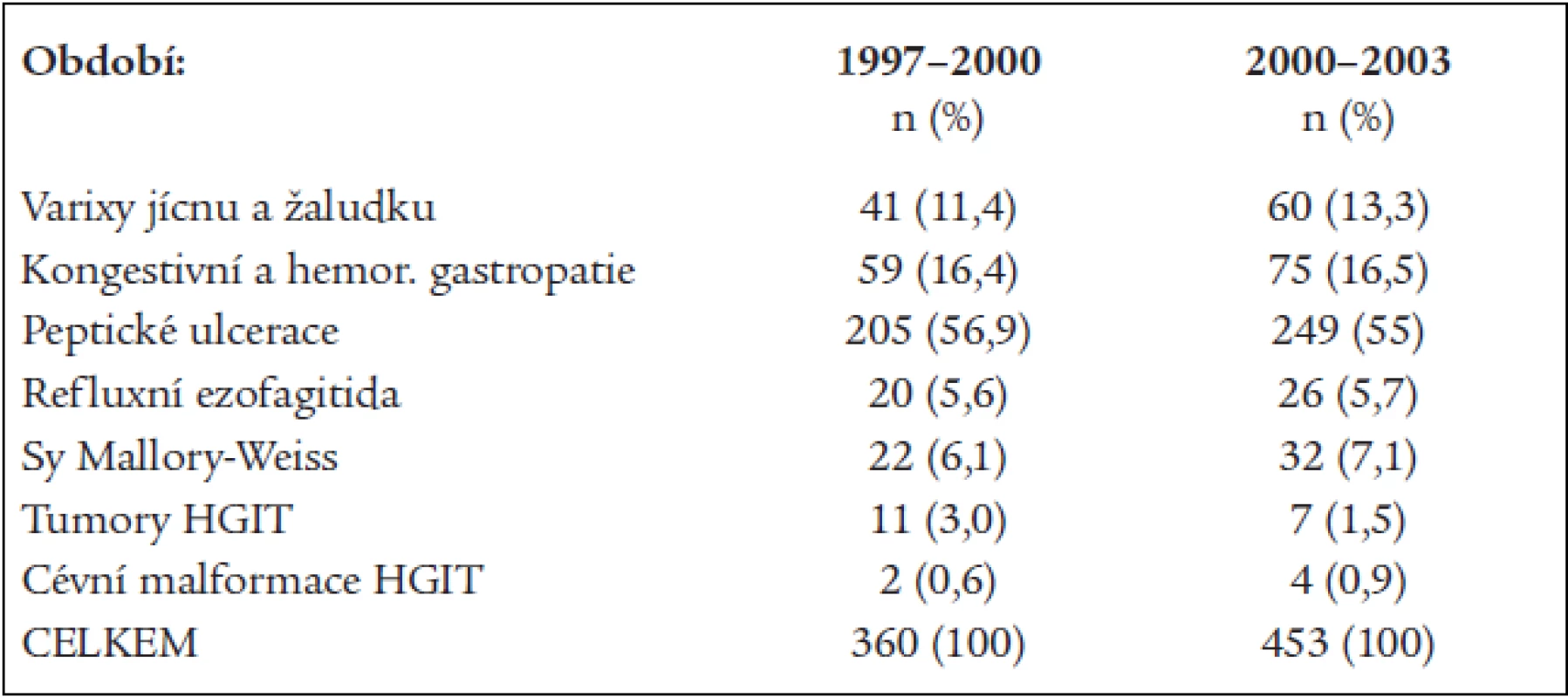
Table 2. Klasifikace krvácejících lézí gastroduodena dle Forresta. 
Tab. 3a. Krvácející peptické léze, jejich lokalizace, klasifikace dle Forresta v období 1997–2000. 
Tab. 3b. Krvácející peptické léze, jejich lokalizace, klasifikace dle Forresta v období 2000–2003. 
Po centralizaci léčby nemocných s akutním krvácením do HGIT poklesla letalita, která byla sledována jen do propuštění nemocného z FNO, o více než 2% (5,6% vs 3,4%). Rozdíl je statisticky nevýznamný. Délka ošetřovací doby poklesla téměř o 2 dny a snížila se potřeba krevních převodů o 0,7 transfuzních jednotek. Předpokládáme snížení nákladů na léčbu 1 nemocného přibližně o 7 000 Kč (20%). Pokles výdajů je statisticky významný.
Diskuse
Literární zdroje uvádějí incidenci akutního krvácení do HGIT 50-150/100 000 obyvatel. Častěji bývají postiženi muži (57%), ve věkové skupině nad 60 roků věku jsou zastoupeny více než 2/3 nemocných [11]. Rockall [12] udává ve své studii z roku 1995 mortalitu více než 8%.
V roce 2003 publikoval Leerdam [9] výsledky studie, která srovnávala různá data o akutním krvácení do HGIT z let 1993 a 2000. Udává pokles incidence z 61/100 000 na 48/100 000, což vysvětluje tím, že nejčastější příčinou krvácení do HGIT zůstává vředová choroba gastroduodena. Jenže v rozmezí let 1993 a 2000 se výrazně zlepšila prevence i možnosti léčby vředové nemoci (zavedení blokátorů protonové pumpy a léků šetřících trávicí trakt do běžné lékařské praxe). Také letalita poklesla pouze o 1% (ze 14% na 13%). Zvyšování průměrného věku, závažnější komorbidita a téměř neměnící se procento recidiv krvácení po primární hemostáze jsou dle autora nejvýznamnější faktory zapříčiňující téměř neměnnou mortalitu.
Námi zjištěná letalita v obou sledovaných obdobích je výrazně nižší než udávaná literární data. Sami jsme si však ověřili, že u nás každoročně několik osob v důsledku akutního krvácení do HGIT umírá doma, aniž by vyhledalo lékařskou pomoc.
Nejzávažnější stavy se známkami pokračujícího život ohrožujícího krvácení nebo při recidivě krvácení z vředů ve stadiu Forrest Ia až IIb, obvykle lokalizované na zadní stěně bulbu duodena a malé křivině žaludku, vyžadují chirurgické ošetření [18]. Po zavedení směrnice Sm-L001 ve FNO poklesla potřeba akutního chirurgického řešení ze 6,9% na 3,1%. Jelikož indikací k časnému chirurgickému řešení akutního krvácení je především klinický obraz, potřeba krevních převodů a endoskopický nález, domníváme se, že je to důsledek jednotného racionálního postupu u těchto nemocných. Na druhou stranu je třeba stále brát v úvahu skutečnost, že k pokusu o endoskopické stavění velkého krvácení z vředové leze by mělo dojít maximálně dvakrát. Při neúspěchu druhého pokusu a při recidivě krvácení je žádoucí nemocného neprodleně předat chirurgovi. Za vhodný postup, který optimalizuje indikace k chirurgickému řešení, považujeme i časné kontroly po úspěšné primární endoskopické hemostáze [4,19].
Vysokou úspěšnost v nálezu zdroje krvácení (98,7%) oproti literárně udávaným hodnotám kolem 90% [6] vysvětlujeme účelným odběrem anamnestických dat, zavedením jednotného algoritmu vyšetřovacích postupů a vysokou odbornou erudicí endoskopujících lékařů.
Potvrdili jsme také, že po zavedení jednotných diagnostických a terapeutických postupů v péči o nemocné s akutním krvácením do HGIT lze snížit náklady na léčbu až o 20%. Ošetřovací doba poklesla téměř o 2 dny, snížil se i počet podávaných krevních převodů v průměru o 0,7 transfuzních jednotek erytrocytového koncentrátu na jednoho nemocného. Naproti tomu je třeba ale poznamenat, že stran vynaložených ekonomických nákladů na léčbu jsme sledovali pouze dva ukazatele, délku hospitalizace a potřebu krevních převodů. Faktorů ovlivňujících léčebné náklady je však mnohem více (podávané léky, zdravotnický materiál, osobní náklady). V současné odborné literatuře jsme nenalezli srovnatelná data stran sledování léčebných výdajů.
Závěr
Pro zlepšení organizace a kvality je vhodné péči o nemocné s akutním krvácením do HGIT v jednotlivých lůžkových zdravotnických zařízeních centralizovat a vytvořit směrnici závaznou pro všechny zainteresované lékaře.
V tomto sdělení jsme na souboru více než 800 osob srovnali některé významné ukazatele péče o nemocné s akutním krvácením do HGIT ve dvou 3letých obdobích před a po zavedení jednotné péče. Ukázalo se, že centralizace péče o nemocné s akutním krvácením do HGIT je náročná na technické i personální vybavení pracoviště, ale vede k racionalizaci diagnostických a terapeutických postupů a snížení letality i potřeby chirurgické léčby.
Po sjednocení péče o nemocné s akutním krvácením do HGIT se zkrátila délka hospitalizace, poklesla i potřeba podávání krevních převodů, a tím přirozeně i výdaje.
Práce vznikla s podporou grantu NR/7762-3/2004 Interní grantové agentury Ministerstva zdravotnictví České republiky.
MUDr. Michal Konečný, Ph.D.
II. interní klinika LF UP a FN
Doručeno do redakce: 23. 1. 2004
Přijato po recenzi: 25. 3. 2004
Sources
1. Chak A, Cooper GS, Way LE et al. Effectives of endoscopy in patients admitted to the intensive care unit with upper GI hemorrhage. Gastrointest Endosc 2001; 53 : 6-13.
2. Cooper GS, Chak A, Way LE et al. Early endoscopy in upper gastrointestinal hemorrhage: Associations with recurrent bleeding, surgery, and length of hospital stay. Gastrointest Endosc 1999; 49 : 145-152.
3. Forrest JA, Finlayson ND, Sherman DJ. Endoscopy in gastrointestinal bleeding. Lancet 1974; 2 : 394-397.
4. Harmo R. Outcome of endoscopic treatment for peptic ulcer bleeding: is second look necessary? A meta-analysis. Gastrointest Endosc 2003; 54 : 172-176.
5. Husová L, Lata J, Šenkyřík M et al. Akutní krvácení z horní části trávicí trubice-naše zkušenosti. Vnitř Lék 2001; 6 : 354-360.
6. Jirásek V. Urgentní endoskopie, 89-92. In: Dítě P (ed). Základy digestivní endoskopie. Praha: Grada 1996 : 89-92.
7. Klein J, Král V, Aujeský R et al. Portosystemická spojka v době transplantací a TIPS. Vnitř Lék 1999; 3 : 163-166.
8. Konečný M, Ehrmann J, Procházka V et al. The importance of centralization of treatment of patients with acute GI haemorhage. Biomedical papers 2003; 147 : 69.
9. Leerdam ME, Vreeburg EM, Rauws EAJ et al. Acute Upper GI Bleeding: Did Anything Change? Am J Gastroenterol 2003; 98 : 111-119.
10. Quirk DM. Physicians specialty and variations in the cost of treating patients with acute upper GI bleeding. Gastroenterology 1997; 113 : 1443-1448.
11. Rockall TA, Logan RFA, Devlin HB et al. Risk assessment after acute upper gastrointestinal haemorrhage. Gut 1996; 38 : 316-321.
12. Rockall TA, Logan RFA, Devlin HB et al. Incidence of and mortality from acute upper gastrointestinal haemorrhage in the UK. B M J 1995; 311 : 222-226.
13. Rollhauser C, Fleischer D. Ulcers and nonvariceal bleeding. Endoscopy 1999; 31 : 17-25.
14. Sandel MH. Nonvariceal upper GI bleeding: differences in outcome for patients admitted to internal medicine and gastroenterological services. Am J Gastroenterol 2000; 95 : 2357-2362.
15. Špičák J. Současný stav a možnosti endoskopické léčby krvácení z jícnových varixů. In: Zavoral M (ed). Nové trendy v digestivní endoskopické diagnostice a léčbě. Praha: Grada 2000 : 61-92.
16. Van de Mierop F, Fleischer D. Endoscopic hemostasis in nonvariceal bleeding: an overview. Endoscopy 1996; 28 : 54-65.
17. Závada J, Sulková S, Lukáš M. Krvácení do gastrointestinálního traktu a endoskopické nálezy u pacientů s chronickým selháním ledvin. Vnitř Lék 2002; 11 : 1011-1016.
18. Zavoral M. Krvácení do trávicího ústrojí. In: Mařatka Z (ed). Gastroenterologie. Praha: Nakladatelství Karolinum 1999 : 435-447.
19. Zavoral M. Endoskopická léčba krvácení do trávicího ústrojí-srovnání jednotlivých technik. In: Zavoral M (ed). Nové trendy v digestivní endoskopické diagnostice a léčbě. Praha: Grada 2000 : 99-106.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2005 Issue 1-
All articles in this issue
- Odkaz sira Williama Oslera
- Myelodysplastický syndrom v novém tisíciletí. Jak klasifikovat a jak léčit nemocné?
- Efekt a tolerancia kombinovanej liečby fludarabinom s cyklofosfamidom u chorých s chronickou lymfocytovou leukémiou
- Naše zkušenosti s novou organizací péče o nemocné s akutním krvácením do horní části trávicího traktu
- Silový trénink u nemocných po akutním infarktu myokardu se sníženou ejekční frakcí levé komory srdeční
- Úvod do problematiky metabolického syndromu
- Metabolický syndrom a sympatický nervový systém: je obstrukční spánková apnoe klíčem k pochopení?
- Diabetes mellitus a metabolický syndrom
- Hypertenze jako součást metabolického syndromu
- Obezita a metabolický syndrom
- Dyslipidemie u metabolického syndromu
- Hypertenze a hyperurikemie
- Role pohybové léčby a tělesné zdatnosti v prevenci a léčbě metabolického syndromu
- Akutní infarkt myokardu u pacienta s anamnézou infekční endokarditidy
- Extramedulární plazmocytom štítné žlázy - vzácná příčina solitární uzlové strumy s hypertyreózou
- Jaterní postižení při deficitu alfa−1−antitrypsinu
- Akutní myokarditida manifestující se obrazem transmurálního infarktu myokardu provázená akutním renálním selháním
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Jaterní postižení při deficitu alfa−1−antitrypsinu
- Myelodysplastický syndrom v novém tisíciletí. Jak klasifikovat a jak léčit nemocné?
- Hypertenze a hyperurikemie
- Extramedulární plazmocytom štítné žlázy - vzácná příčina solitární uzlové strumy s hypertyreózou
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

